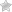Содержание
Содержание статьи
Развивается деформирующий спондилез из-за возрастных перестроек, а также травм, инфекций, искривлений осанки и стоп. Симптоматика патологии скудная: обычно появляется тупая боль в пораженном отделе, напряжение мышц спины и скованность движений. «Золотым стандартом» исследования является рентгенография (иногда КТ или МРТ). Лечение заключается в применении противовоспалительных средств, миорелаксантов, а также хондро и нейропротекторов. Особое значение имеет лечебная физкультура и массаж. При неэффективности консервативных методов проводят хирургическое вмешательство.
Что такое деформирующий спондилез?
Эволюционно позвоночник человека не приспособлен к прямохождению, поэтому даже небольшие нагрузки или вес собственного тела могут спровоцировать патологию позвоночного столба. Так, 60% подростков страдают из-за неправильной осанки, 85% людей старше 45-ти лет жалуются на остеохондроз, а 100% стариков больны спондилезом!
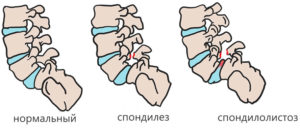
Деформирующий спондилез – это комплексное понятие, к которому относят любой хронический разрушительный процесс в позвоночнике. Обычно данный термин употребляется в качестве диагноза для старческого «изнашивания» позвонков, когда наблюдается изменение формы позвоночного столба – отсюда «деформирующий».
Спондилез – это особая патология, которая связана с нарушением «питания» оболочек межпозвонковых дисков, а также связочного и суставного аппаратов позвоночника. Иначе говоря, структуры позвоночного столба стареют: межпозвоночный диск теряет упругость, связки становятся менее эластичными, а в суставах появляются дефекты – «трещины».
Подобные изменения приводят к нестабильности позвоночника, из-за чего активируются защитные механизмы: по краям тел позвонков образуются костные «наросты» – остеофиты. Подобные образования стабилизируют позвонки, удерживают ядро диска, а также восполняют полости в суставах.
Однако подобная система защиты неполноценна: позвоночный столб утрачивает свою гибкость, а в некоторых случаях наблюдается полное сращение позвонков. Последнее опасно травмами сосудов, нервов и мышц с последующим повреждением органов грудной и брюшной полостей.
Как правило, спондилез возникает во всех отделах позвоночника, но наиболее выражена патология в области шеи и поясницы, куда приходится максимальная нагрузка движения и покоя.
Будьте внимательны! Неосложненный спондилез редко имеет яркую симптоматику. Обычно все клинические проявления недуга связаны с сопутствующим остеохондрозом или спондилоартрозом. Последние зачастую являются причиной обращения пациентов за помощью.
Почему возникает?
Ведущей теорией возникновения деформирующего спондилеза является «изнашивание» позвоночника. Однако многие ортопеды и травматологи считают, что немаловажную роль в формировании недуга играют сопутствующие патологии:
- Однократные повреждения позвоночника (переломы и пр.) или повторяющиеся микротравмы.
- Врожденные аномалии позвоночного столба (сращения позвонков, спинальные грыжи и пр.).
- Метаболические и эндокринные расстройства (подагра, диабет), в ходе которых нарушается местный обмен веществ в позвоночном столбе.
- Инфекционное заражение (чаще специфическая инфекция – туберкулез).
- Искривления осанки (гиперкифоз, сколиз или гиперлордоз), а также плоскостопие и прочие деформации стоп, что способствуют повышенной нагрузке на позвонки.
- Профессиональные занятия спортом или физический труд, связанный с подъемом тяжестей. Так, при удерживании 15-килограммового груза позвоночный столб испытывает нагрузку в 200 кг.
- Ожирение любой степени, что связано с повышенным давлением на позвоночник.
- Возрастные перестройки в организме, сопровождающиеся нарушениями кровообращения, обмена веществ, концентрации микроэлементов, витаминов и пр.
- Малоподвижный образ жизни или долгое пребывание в неправильных и непривычных позах (особо подвержены офисные работники, хирурги, таксисты, монтажники-высотники и другие профессии).
- Холодный климат или частые переохлаждения (у полярников и пр.), что связано с местными реакциями на холодовое воздействие – нарушением иннервации и кровоснабжения структур позвоночника.
Группу риска по возникновению спондилеза составляют:
- пациенты старше 45-ти лет, что связано с началом необратимых изменений в позвоночном столбе;
- женщины в постклимактерическом периоде из-за резких изменений в гормональном балансе;
Помните! Женские половые гормоны – эстрогены – являются «защитниками» организма женщины. Их резкое снижение (климакс) приводит к патологиям опорно-двигательного аппарата, сердечно-сосудистой, нервной и прочих систем.
- бывшие профессиональные спортсмены, резко окончившие тренировки;
- люди с неравномерно или малоразвитой мускулатурой спины.
Продолжительное воздействие двух и более указанных факторов в 100% случаев приводит к формированию спондилеза и в 85% – к присоединению сопутствующей патологии: остеохондроза или спондилоартроза.
Симптоматика
Чаще всего, деформирующий спондилез диагностируется случайно при рентгенографическом исследовании по поводу других болезней. Обычно, основное проявление – это едва заметная скованность в позвоночном столбе или периодические тупые боли, не доставляющие пациенту особого дискомфорта.
Однако, при дополнительном поражении межпозвоночного диска или позвонковых суставов наблюдается четкая симптоматика, сходная со спондилоартрозом. Как правило, это постоянная болезненность в пораженном отделе, усиливающаяся при наклонах и поворотах тела. Боли нередко появляются ночью, что провоцирует у пациентов бессонницу.
Больные нередко беспокойны и суетливы, т.к. постоянно пытаются найти комфортное положение для головы и тела с целью снижения болевого синдрома. Мышцы спины в ответ на боль сокращаются – «спазмируются», из-за чего движения в позвоночнике резко ограничиваются, а его изгибы несколько сглаживаются.
Даже в период ослабления симптомов или исчезновения болезненности пациенты склонны вести себя осторожно: их движения плавные и неохотные, что связано со страхом появления или усиления боли.
Шейный спондилез
Поражение на уровне шеи встречается чаще у людей умственного труда и сидячей работы. Обычно появляется боль в области шеи, переходящая на затылок, руку или лопатку. Повороты и наклоны головой ограничены, однако в горизонтальном положении скованность уменьшается. Нередко возникают «мушки» перед глазами, звон в ушах, также неадекватное повышение или понижение давления.
В запущенных случаях могут появляться неврологические расстройства, характеризующиеся жжением или ощущением «мурашек» на коже шеи и рук. Нередко выпадает болевая и температурная чувствительность, ослабевает мышечный тонус и сила верхних конечностей.
Грудной
Патология в грудном отделе возникает не часто. Как правило, наблюдается боль в центре спины, распространяющаяся на грудную клетку и поясницу. Иногда болевой синдром при грудном спондилезе может имитировать таковой при инфаркте миокарда, туберкулезе или пневмонии, что требует тщательной диагностики состояния пациента.
Мышцы спины обычно напряжены, что ограничивает наклоны и повороты туловища. Вдоль позвоночника при ощупывании определяются характерные точки болезненности.
Поясничный
Спондилез поясницы чаще проявляется в виде болевых «прострелов» в пораженной области. Нередко возникает жжение в области нижних конечностей, ощущение «ватных» или «деревянных» ног, наблюдаемое при длительном стоянии. Больные часто жалуются на слабость мышц нижних конечностей и быструю утомляемость.
Как правило, появляется перемежающаяся хромота. Обычно данный симптом связан с остановками для отдыха при продолжительной ходьбе (на фоне патологии сосудов ног). Однако в случае спондилеза это вынужденный наклон туловища вперед, когда возникает боль из-за длительных прогулок и прочей активности.
Диагностика
Для диагностики деформирующего спондилеза применяют комплексное ортопедическое и неврологическое обследования, а также рентген, компьютерную или магнитно-резонансную томографии.
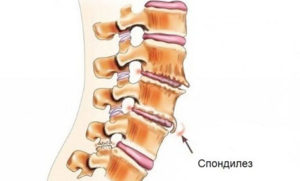
«Золотым стандартом» диагностирования спондилеза является рентгенография. Обычно на рентгенограмме определяются костные новообразования, напоминающие клюв – остеофиты. Располагаются последние на телах позвонков, огибая межпозвоночный диск.
Если два остеофита на соседних позвонках растут навстречу друг другу, возможно появление ложного сустава, образованного верхушками данных костных «наростов». На поздних стадиях недуга формируется так называемая костная скоба, которая скрепляет тела выше- и нижележащего позвонков. Подобный костный блок полностью ограничивает движения в данном сегменте.
К рентгенологическим особенностям спондилеза также относится: неправильная форма остеофитов, их несимметричный и встречный рост (по типу «клюва птицы»).
Лечение
Терапия деформирующего спондилеза направлена на устранение боли, восстановление функций нервных корешков (если наблюдалось их ущемление) и предотвращение прогрессирования недуга.
Медикаменты
В целях купирования болевого синдрома обычно назначаются противовоспалительные препараты врачом (Кеторолак, Анальгин, Индометацин и пр.). При выраженной боли показаны паравертебральные блокады – введение обезболивающих средств в околопозвоночные ткани. Обычно применяют комбинацию анестетика (Новокаин) с кортикостероидом (Гидрокортизон).
Если наблюдается мышечный спазм, назначают миорелаксанты (Баклофен, Сирдалуд). При защемлении нервных корешков показаны нейротропные препараты, обладающие защитным для нервной системы действием (Нейрон, Пирацетам, Синкумар, Циннаризин).
Для восстановления хрящевой ткани позвоночника и нормализации местного обмена веществ применяют хондропротекторы (Хондромикс, Артра, Дона, Гиалурон и Румалон).
Физиотерапия и ЛФК
В неострый период используют физиотерапевтические манипуляции: ультразвуковое и диадинамическое воздействия, а также электрофорез с анестетиками (Лидокаином, Прокаином). Иногда назначается лазерная и магнитная терапия.
К основным методам консервативного лечения спондилеза относят лечебную физкультуру. Последняя состоит в подборе специальной гимнастики с целью предотвращения сдавления нервных корешков, укрепления мышц спины, коррекции осанки и придания позвоночному столбу должной гибкости. Правильная физкультура способна увеличить межпозвонковую щель, сформировать мышечный корсет и снизить давление на позвоночный столб.
С осторожностью назначают массаж, при этом не рекомендуется интенсивное массирование, мануальная терапия, а также вытяжение позвоночного столба.
Хирургические методы
Как профилактировать?
В целях предупреждения деформирующего спондилеза необходимо:
- Предотвращать однократные повреждения позвоночника (переломы и пр.) или повторяющиеся микротравмы.
- Корректировать врожденные аномалии позвоночного столба (сращения позвонков, спинальные грыжи и пр.).
- Лечить метаболические и эндокринные расстройства (подагра, диабет), а также инфекционные заражения (например, туберкулез).
- Исправлять искривления осанки (гиперкифоз, сколиз или гиперлордоз), а также плоскостопие и прочие деформации стоп.
- Избегать профессиональных занятий спортом или физического труда, связанного с подъемом тяжестей.
- Избавляться от ожирения любой степени.
- Усилить рацион питания микроэлементным и витаминным составами.
- Предотвращать малоподвижный образ жизни или долгое пребывание в неправильных и непривычных позах.
- Сменить холодный климат или избегать частых переохлаждений.
Указанные меры особо важны для людей из группы риска:
- Пациенты старше 45-ти лет;
- Женщины в постклимактерическом периоде;
- Бывшие профессиональные спортсмены, резко окончившие тренировки;
- Люди с неравномерно или малоразвитой мускулатурой спины;
- Некоторые профессии – хирурги, офисные работники, грузчики, строители, монтажники-высотники, шахтеры, писатели и пр.
Необходимо понимать, что развитие спондилеза неизбежно в виду анатомических и физиологических особенностей позвоночника человека. По этой причине требуется модификация образа жизни еще в молодом возрасте: правильное питание, достаточная физическая активность, а также отказ от вредных привычек – наркомании, употребления спиртного и табакокурения.
Помните, симптомы редко соответствуют истинной тяжести недуга. Поэтому основой помощи при деформирующем спондилезе является своевременная диагностика. Последняя позволяет в течение долгого времени сохранять должный уровень жизни больных, избежав их инвалидизации.