Содержание
Содержание статьи
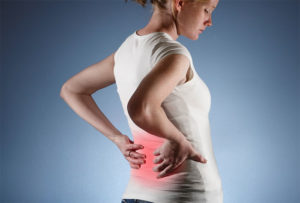
Сегодня боль в спине является второй по частоте причиной обращения пациентов за помощью к врачу. По данным Американского национального института здоровья болью страдает каждый пятый человек средних лет. При этом частота встречаемости недуга с возрастом только увеличивается. В медицинской практике болезненность (дорсалгию) считают междисциплинарной патологией, ведь встречается симптом в клинике как неврологических, так и соматических заболеваний.
В чем причина болей в спине?
Болевой синдром в области спины в 90% случаев появляется при заболеваниях позвоночника (вертеброгенные боли). В остальных случаях причиной могут служить патологии внутренних органов, спинного мозга и пр. (невертеброгенные боли).
Так, к вертеброгенной группе относятся:
- межпозвонковая грыжа;
- сакра- или люмбализация;
- спондилез;
- болезнь Бехтерева;
- остеопороз;
- опухолевые процессы позвонков;
- травмы (переломы позвонков, спондилолистез).
Невертеброгенная группа включает:
- психогенную боль;
- фибромиалгию;
- патологии внутренних органов (инфаркт, пневмоторакс, панкреатит, мочекаменная болезнь и пр.);
- опухолевые образования (невриномы) и метастазы;
- эпидуральный абсцесс;
- сирингомиелию.
Симптоматика
Характер болей в спине, их сила и продолжительность варьируются в зависимости от основной патологии.
- Межпозвонковая грыжа. Появляется грыжевое выпячивание между позвонками при развившемся остеохондрозе. В таком случае боль может быть острой или ноющей и носить локальный характер (в зависимости от уровня пораженного диска). Болезненность часто распространяется на конечности, сопровождается онемением и покалыванием. В запущенных случаях (когда грыжевой мешок сдавливает нервные корешки) могут появляться расстройства чувствительной и двигательной сфер рук или ног. Редко возникают нарушения мочеиспускания, дефекации и половой функции (при поражении тазового отдела позвоночного столба).
- Сакра или люмбализация. Сакрализация – это врожденная аномалия, связанная со сращением последнего поясничного позвонка с крестцом. При этом противоположным пороком является люмбализация, когда первый позвонок крестца отделяется и становится дополнительным поясничным. Обычно патологии протекают бессимптомно, однако клинику провоцирует чрезмерная физическая активность или подъем тяжестей. В таких случаях появляется прострельная боль в области крестца, которая усиливается при движениях, распространяясь на нижние конечности. Для патологии также характерно то, что возникает она в молодом возрасте (обычно в 20-25 лет).
- Спондилез. Спондилез (в отличие от предыдущего недуга) встречается в основном у людей преклонного возраста. Развивается заболевание вследствие старческих изменений позвоночного столба – его «изнашивания». Патология сопровождается разрастанием костной ткани в виде остеофитов, которые могут приводить к полному сращению позвонков. Последнее опасно травмами нервно-сосудистых пучков, мышц и окружающих органов. Болезнь сопровождается хронической болью, усиливающейся к концу дня. Иногда болевой синдром проявляется не только в движении, но и в покое, приводя к бессоннице. При неконтролируемом заболевании нередки случаи обездвиживания позвоночных суставов, а также защемления нервных волокон с развитием характерных неврологических расстройств.
- Болезнь Бехтерева. Патология связана с появлением анкилоза (неподвижности) крестцово-подвзошных и межпозвонковых сочленений. Обычно недуг сопровождается тупой болью в спине (крестце и пояснице), а также ограничением подвижности позвоночного столба в отмеченных зонах. С прогрессированием болезни болевой синдром становится усиленным и разлитым, позвоночник изгибается дугой, а пациенты жалуются на хроническую усталость. Заболевание характеризуется поражением и других органов: глаз, сердца и почек.
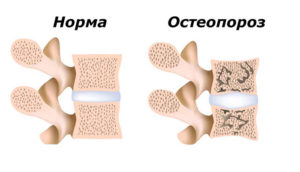
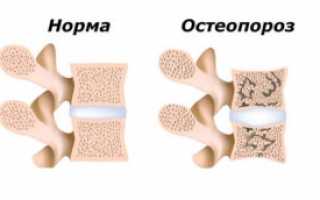
- Остеопороз. Остеопорозом называют обменное нарушение, в ходе которого процессы разрушения кости превалируют над костеобразованием. Клиническая картина недуга скудная: обычно патологический процесс протекает бессимптомно и обнаруживается случайно (при рентгенографии). Однако на поздних стадиях болезни появляются тупые боли, а также искривление осанки.
- Опухолевые процессы позвонков. Опухоли позвонков зачастую протекают бессимптомно, пока не увеличатся до размеров, достаточных для сдавления нервных волокон. В таких случаях возникает хроническая боль в спине (чаще в нижних отделах позвоночника), которая может распространяться на бедра и голени. Рано или поздно рост опухоли приводит к сдавлению нервных корешков, что проявляется неврологическими расстройствами: потерей чувствительности и движений в конечностях.
- Травмы. Частой причиной острых болей, ограничения подвижности и неврологической симптоматики являются травмы позвоночного столба: переломы, ушибы, вывихи/подвывихи, а также «соскальзывание» позвонков из-за повреждения связочного аппарата – спондилолистез. Обычно пациенты отмечают резкую диффузную болезненность в области спины, наличие кровоизлияний («синяка»), местной отечности и ограничения движений.
- Психогенная боль. Подобный вид возникает на фоне полного здоровья после эмоционального всплеска или стрессовой ситуации. Пациенты описывают боль по-разному, что ограничивается лишь воображением больного. Иногда присутствует т.н. «болевое поведение», когда люди при сохранении подвижности стремятся использовать вспомогательную опору: костыли, палки и даже инвалидные кресла.
- Фибромиалгия. Болевой синдром при фибромиалгии крайне сходен с таковым при психогенной боли. При этом болезненность также провоцируют стрессы, климат и эмоциональные перегрузки. Однако важным отличием является то, что боль должна наблюдаться более трех месяцев, сопровождаясь при этом локальной чувствительностью в характерных точках (места прикрепления затылочных, середины трапециевидных мышц и пр.). Также постановка диагноза требует полного исключения всевозможных соматических заболеваний.
- Патологии внутренних органов. Часто боль в спине может появляться при заболеваниях различных органов тела. Так, при инфаркте болевой синдром локализуется за грудиной, распространяясь под лопатку и левую руку, а также в область позвоночника. При пневмотораксе (скоплении воздуха под оболочкой легких) возникает острая боль в груди, иррадиирующая в позвоночный столб. Возникает симптомокомплекс на фоне затруднения дыхания и синюшности лица. При панкреатите (воспалении поджелудочной железы) болевой синдром имеет различный характер, возникает в верхней части живота по типу «пояса», охватывая бока и спину. Появляется боль в спине вместе с рвотой и расстройствами пищеварения. Осложнением мочекаменной болезни является почечная колика – острый приступообразный болевой синдром. Обычно боль настолько выраженная, что заставляет пациентов сгибаться в поисках облегчения. На фоне приступа моча окрашивается в грязно-красный цвет за счет примесей крови.
- Опухолевые процессы. Невринома является опухолью оболочки нервов. При поражении корешков спинного мозга обычно возникает боль в спине, а также выпадение чувствительности и двигательной активности ниже уровня поражения. Также стоит отметить, что данный опухолевый процесс, как правило, доброкачественный. Однако подобную клиническую картину могут вызывать метастазы рака молочной железы, простаты, легких, почек и пр.
- Эпидуральный абсцесс. Эпидуральным абсцессом называется скопление гноя под твердой оболочкой спинного мозга. Заболевание сопровождается острым болевым синдромом, который дополняется неврологическими расстройствами: часто появляются парезы (снижение мышечной силы), потеря чувствительности, тазовые расстройства и пр. Возникает гнойный процесс на фоне инфекций, ранений, иммунодефицита или в качестве осложнения люмбальной пункции (или эпидуральной анестезии).
- Сирингомиелия. Сирингомиелией называют патологию нервной системы, в ходе которой в спинном мозге появляются полости. Провоцируют болезнь травмы, опухоли, сдавления мозга и пр. На начальных этапах появляется легкая болезненность в позвоночнике, не приносящая дискомфорта. Затем наблюдается похудение, мышечная слабость, теряется болевая чувствительность, отсутствует потоотделение, а кости становятся хрупкими. Нередко возникают травмы суставов, костного скелета (ожоги, переломы, порезы), однако в виду отсутствия болевой чувствительности они проходят незаметно.
Диагностика
В качестве диагностики требуется качественный опрос и физикальное обследование больного путем пальпации (ощупывания), перкуссии (выстукивания) и аускультации (выслушивания). Для некоторых патологий необходимо проведение лабораторных исследований крови (инфаркт, панкреатит, опухолевые процессы).
Для визуализации мягких тканей и внутренних органов понадобятся инструментальные методы диагностики: ультразвуковое исследование или магнитно-резонансная томография. Тогда как для непосредственного обследования скелета применяются рентгеновское исследование и компьютерная томография.
В некоторых случаях могут понадобиться и менее распространенные методики: остеосцинтиграфия, электромиография и пр.
Лечение болей в спине
Для купирования острой боли в спине необходимо приложить лед (на 20 минут каждые 4 часа), исключить физическую активность, по возможности обездвижив позвоночник. При невыносимости боли можно принять обезболивающие средства (Анальгин, Кеторолак). Однако стоит помнить, что анестетики «смазывают» клинику заболевания. В последующем это может осложнить диагностику недуга. Выписывать препараты может только лечащий врач.
Межпозвонковая грыжа
Основное медикаментозное лечение базируется на применении противовоспалительных средств (Диклофенак, Ибупрофен) и обезболивающих (Кеторолак). В некоторых случаях может потребоваться оперативное удаление межпозвонковой грыжи, а также эндопротезирование межпозвоночного диска.
Сакра- или люмбализация
При появлении болевого синдрома назначаются блокады с анестетиками (Новокаином), а также физиотерапия (аппликации парафином, электрофорез и пр.). При неэффективности консервативного лечения показаны реконструктивные операции.
Спондилез
Для устранения воспаления и болевого синдрома применяются противовоспалительные препараты (Мелоксикам, Индометацин), а также физиотерапия (ультразвук, электрофорез). При выраженной боли применяются блокады с Новокаином.
Болезнь Бехтерева
Замедлить развитие недуга могут противовоспалительные средства (Индометацин, Нурофен), кортикостероиды (Метипред), иммунодепрессанты (Сульфазолин) и противоопухолевые средства (Ритуксимаб). Также необходима оптимальная физическая активность, дыхательная гимнастика и санаторно-курортное лечение.
Остеопороз
Лечение остеопороза начинается диетой с повышенным содержанием кальция и витамина D. Возможно назначение данных веществ в виде препаратов. В некоторых случаях применяется гормональная терапия эстрогенами (Ралоксифен), кальцитонином и паратиреоидными гормонами (Терипаратид).
Опухолевые процессы
Лечение при опухолевых заболеваниях состоит из химиотерапии, а также оперативного вмешательства. При этом объем помощи зависит от конкретного клинического случая.
Травмы
В случае легких травм назначается щадящий режим и прогревание. В некоторых ситуациях требуется вправление или скелетное вытяжение. При появлении неврологической симптоматики проводятся операции с фиксацией костных отломков.
Психогенная боль
Помощь при психогенной боли состоит в комплексной психотерапии, а также приеме антидепрессантов (Прозак, Сертралин).
Фибромиалгия
Учитывая, что причины возникновения недуга до сих пор неизвестны, назначается симптоматическая терапия: антидепрессанты (Пароксетин, Амитриптилин), противосудорожные (Прегабалин), снотворные (Имован) или транквилизаторы (Диазепам). Также важны самонастрой на позитивное мышление, избегание стрессовых ситуаций и нахождение в теплом сухом климате.
Патологии внутренних органов
Каждая из возможных внутренних патологий требует индивидуальной тактики лечения. Неотложной помощью при инфаркте является прием Нитроглицерина (по одной таблетке каждые 5 минут до приезда скорой); при панкреатите – холод, голод и покой; при пневмотораксе – герметичная (окклюзионная) повязка в случае открытой раны легкого; при почечной колике – спазмолитики (Дротаверин, Метамизол натрия) и прогревание.
Эпидуральный абсцесс
Лечение состоит из срочной операции с целью нормализации давления в спинномозговом канале и дренажа пространства мозговой оболочки. Поддерживает оперативное вмешательство антибиотикотерапия (Амоксициллин, Цефотаксим).
Сирингомиелия
Обычно больным рекомендуется защищать кожу от порезов и ожогов (последние случаются часто из-за того, что пациенты теряют чувствительность и не ощущают травм). Также назначаются обезболивающие (Анальгин), антидепрессанты (Прозак) и антипсихотики (Хлорпромазин). В некоторых случаях возможно хирургическое вмешательство с целью ревизии образовавшихся полостей спинного мозга.
Профилактика спины
Для профилактики болей в спине необходимо предотвратить возникновение каждой из отмеченных выше патологий. Для этого необходимо:
- Нормализовать образ жизни: снизить массу тела до нормы; составить правильный рацион питания, богатый микроэлементами и витаминами; обеспечить должную физическую активность без перенапряжения.
- Отказаться от вредных привычек: табакокурения и употребления алкоголя.
- Корректировать искривления осанки (сколиоз, лордоз) и ортопедические патологии (плоскостопие, косолапость и пр.).
- Своевременно диагностировать и поддавать терапии сопутствующие заболевания опорно-двигательного аппарата или внутренних органов.
- Предотвращать или правильно лечить травмы позвоночного столба.
- Избегать эмоциональных всплесков и стрессовых ситуаций.
Стоит помнить, что боль в спине – это не отдельно взятая патология, а симптом заболевания. Основной недуг может быть крайне серьезным и при отсутствии лечения приводить к инвалидизации и даже смерти больного!