Содержание
Содержание статьи
Лигаментит часто сопряжен с микроразрывами связки. Заболеванию подвержены люди с системными недугами (диабет, гипотиреоз) и патологиями суставного аппарата. Первым и основным симптомом лигаментита является боль. Затем присоединяется отечность, повышение температуры кожи и ее покраснение. Нередко нарушается подвижность сустава, в области которого расположена пораженная связка. Лечение состоит в применении противовоспалительных препаратов и физиотерапевтических методик.
Из анатомии
Скелет взрослого человека в среднем насчитывает 206 костей. Часть из них фиксированы (например, кости черепа или таза), тогда как большинство представляют собой подвижные сочленения – суставы.
Особенности заболевания
Очевидно, что связки во время двигательной активности испытывают колоссальные нагрузки. По этой причине они травмируются в несколько раз чаще, чем кости или мышцы. Так, классическим проявлением перегрузок и травм связочных тяжей является их воспаление – лигаментит (с лат. «лигаментум» – связка, «итис» – воспаление).
Провоцируют недуг как значительные повреждения связок (разрывы), так и микротравмы вследствие предельных нагрузок на сустав. В ряде случаев воспалительная реакция является ответом на инфекционное заражение при бруцеллезе, лептоспирозе или сифилисе. Способствуют недугу соматические заболевания: диабет, нарушение функции щитовидной железы, ожирение и различные суставные патологии артрит или артроз.
В чем опасность лигаментита?
Длительная воспалительная реакция провоцирует нарушение местного обмена веществ в связке, из-за чего лигаментит может трансформироваться в лигаментоз.
Подобное осложнение характеризуется замещением связки на хрящевую ткань с последующим окостенением. Патологический процесс начинается в месте крепления связочного аппарат к кости, после чего распространяется на весь тяж.
Данные трансформации значительно ограничивают объем движений в суставе. Тогда как с развитием недуга возникает анкилоз – полная неподвижность костного сочленения, способствующая инвалидизации пациента.
Симптоматика
Связочные тяжи богаты нервными окончаниями. По этой причине основным симптомом лигаментита является боль. Клиническая картина также сопровождается воспалительными явлениями: покраснением, отеком и повышением температуры окружающих тканей. При этом нередко нарушается функция костного сочленения, в области которого наблюдается воспалительный процесс.
Симптоматика во многом зависит от локализации и формы недуга. Теоретически воспаление может возникать в любой связке тела. Однако наиболее частыми вариантами являются межостистый, коленный, подошвенный и стенозирующий лигаментит кисти.
Межостистый лигаментит
Межостистый лигаментит характеризуется воспалением и уплотнением связок между остистыми отростками позвонков (их можно прощупать по срединной линии спины, если наклониться вперед). Провоцирующими факторами являются травмы позвоночника, инфекционные заболевания и специфическая профессиональная деятельность (сварщики, каменщики, закройщики).
Чаще всего воспаление развивается в поясничной области. Так, пациентов беспокоят ноющие или жгущие боли, усиливающиеся при наклонах туловища или ощупывании поясницы. В запущенных случаях ограничивается объем движений, а при поворотах или сгибании позвоночника возникают характерные «щелчки».
Изолированное воспаление связок позвоночника считается довольно редким недугом. Зачастую подобный диагноз ставится после исключения всевозможных патологий позвоночного столба (остеохондроза, спондилеза, болезни Бехтерева и пр.).
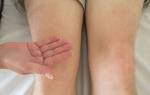
Коленный лигаментит
Воспаление коленных связок в большинстве случаев спровоцировано микротравмами. Чаще всего заболевание развивается на фоне интенсивных занятий спортом, прыжков или падений.
Клинические проявления лигаментита связаны с микроскопическими надрывами связочного тяжа. Так, пациентов беспокоит тупая боль в области колена, усиливающаяся при ощупывании. Сам сустав увеличивается в объеме за счет отека окружающих тканей. Кожа над коленом краснеет, а ее температура повышается. Нередко наблюдается кровоподтек – «синяк». Больному трудно сгибать и разгибать ногу в коленном суставе. При этом затрудняется ходьба и опора на пораженную конечность.
При хроническом течении воспаления болевой синдром менее выраженный, а объем движений практически не ограничен. Однако со временем состояние пациента ухудшается: связочные тяжи становятся плотными, значительно уменьшая подвижность сустава.
Микроповреждения связок колена стоит отличать от полных разрывов. Во втором случае будет наблюдаться характерный «треск» во время травмы, а также нестабильность («расшатанность») сустава после.
Подошвенный лигаментит
Поражение подошвенных связок может возникать из-за травм ранее, носки некомфортной обуви, повышенных нагрузок или воспаления в окружающих тканях.
Обычно пациентов беспокоит ноющая боль, которая усиливается во время шаговых движений (ходьбы, бега). Как правило, болезненность локализуется в области пораженного связочного тяжа. Однако в ряде случаев болевые ощущения могут иметь разлитой характер – т.е. ощущаться во всей стопе.
В зоне воспаления лигаментита нередко наблюдается отечность, онемение или напротив повышенная чувствительность кожи. Часто больным трудно сгибать/разгибать, как саму стопу, так и пальцы. В некоторых случаях затруднена опора на пораженную конечность.
Если в патологический процесс вовлекается длинная подошвенная связка, боль может наблюдаться в области пятки, имитируя плантарный фасциит («пяточную шпору»). В таком случае требуется дополнительная диагностика в виде рентгена или компьютерной томографии.
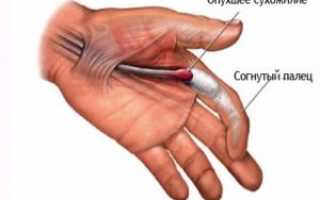
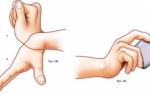
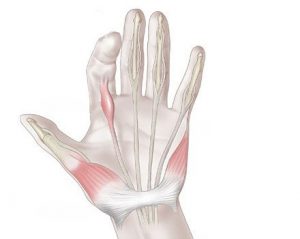
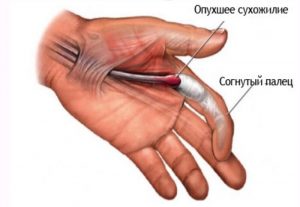
Стенозирующий лигаментит кисти
Данный вариант воспаления приводит к сдавлению сухожильных каналов, из-за чего возможны три формы: с поражением кольцевидных (недуг Нотта), поперечных связок (синдром запястного канала) и первого канала запястья (патология де Кервена).
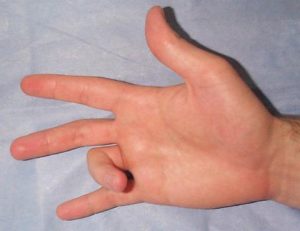
При болезни Нотта в воспалительный процесс чаще всего вовлекается большой палец, из-за чего невозможно его нормальное разгибание (во время движения слышен характерный звук – «щелкающий палец»). Способствуют недугу перенапряжение кистей и работа на производстве (воздействие вибрации и пр.).
Патология де Кервена характеризуется сужением первого запястного канала. В результате основание большого пальца отекает, кожа над ним воспаляется – краснеет и теплеет. Пациент испытывает жгущую боль, которая усиливается при отведении первого пальца, его сгибании или ощупывании.
Диагностика
Диагностические мероприятия при лигаментите основываются на клиническом осмотре и исключении сопутствующих патологий (переломов, разрывов связок и пр.). С этой целью проводится рентгенография и компьютерная томография.
Для непосредственной визуализации связочного тяжа прибегают к использованию ультразвука или ядерно-магнитного резонанса (УЗИ, МРТ). При значительных повреждениях связок может проводиться артроскопия – лечебно-диагностическая процедура, в ходе которой в полость сустава вводятся микроинструменты и камера.
При подозрении на инфекционный процесс необходимо дополнительное исследование крови на наличие маркеров тех или иных инфекционных агентов (реакция Вассермана при сифилисе и пр.).
Лечение лигаментита
Лечебные мероприятия в остром периоде направлены на снижение болевого синдрома. С этой целью больным необходимо обездвижить пораженную конечность, ограничив всевозможные нагрузки на нее.
Для купирования боли и уменьшения воспалительной реакции рекомендуется каждые 4 часа на 10-15 минут прикладывать к очагу поражения холод в виде компресса со льдом. Подобные процедуры необходимо повторять в течение двух суток, после чего заменить на прогревание (теплые компрессы, парафиновые аппликации и пр.).
Медикаменты
В качестве обезболивающих средств можно применять нестероидные противовоспалительные препараты (Индометацин, Кеторолак, Анальгин, Ибупрофен). Эти вещества также назначаются местно в виде мазей (Диклофенак, Кетопрофен, Фенилбутазон).
При ярко выраженном болевом синдроме возможно применение инъекций с гормональными противовоспалительными (Гидрокортизон) и анестетиками (Лидокаин, Прокаин).
В качестве местнораздаражающего действия (так называемой «отвлекающей терапии») используют мази с капсаицином (экстрактом перца), пчелиным и змеиным ядами.
Современным вариантом лечения лигаментита являются тканевые препараты, например, обогащенная тромбоцитами плазма крови пациента. Вводится данное средство в очаг поражения с целью уменьшения воспалительного ответа и ускорения восстановления поврежденных тканей.
Физиотерапия
Укоротить срок реабилитации пациента могут физиотерапевтические процедуры, способствующие регенерации связочных тяжей. Обычно назначают высокочастотное или ультразвуковое воздействие. Также применяют грязевые и озокеритовые аппликации.
Для поддержания подвижности костного сочленения пациентам рекомендуется периодически выполнять комплекс лечебной физкультуры, практиковать самомассаж.
Хирургическое лечение
Профилактика
Профилактические мероприятия, направленные на предупреждение воспаления связок, включают:
- Изменение рациона питания с целью снижения массы тела до нормы;
- Избегание травм суставов и околосуставных тканей;
- Адекватные физические нагрузки с исключением малоподвижного образа жизни или чрезмерно интенсивных занятий спортом;
- Коррекцию системных заболеваний (диабета, нарушений функции щитовидной железы и пр.);
- Лечение суставных патологий – артроза, а также артрита вследствие ревматизма, псориаза, подагры;
- Предупреждение заражения бруцеллезом, лептоспирозом, сифилисом, туберкулезом и прочими инфекциями.
Актуальны данные профилактических мер среди спортсменов, сурдопереводчиков, сварщиков, швей, художников, секретарей, писателей и пианистов.
Вторичная профилактика заключается в предотвращении прогрессирования лигаментита в лигаментоз. С этой целью проводится своевременное медикаментозное лечение воспалительной реакции и хирургическая коррекция (рассечение связки или удаление врожденных «узелков»).
Помните, запущенное воспаление связочного аппарата грозит окостенением соединительнотканных тяжей. Подобное «уплотнение» связок является причиной неподвижности сустава и последующей инвалидизации пациента!