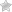Содержание
Содержание статьи
Вальгусные деформации стоп чаще всего являются врожденными. Однако в некоторых случаях – при параличах, травматических поражениях – могут появляться уже в зрелом периоде жизни. Основными симптомами патологии является болезненность в области ступней и мышц голени, видимое нарушение формы стоп, а также изменение походки. Диагностика заболевания проводится с помощью клинического осмотра, рентгена, электромиографии, а также фотоплантографии. Лечение включает консервативные и хирургические методы. Однако должная эффективность наблюдается лишь при реконструктивных операциях.
Что это за недуг?
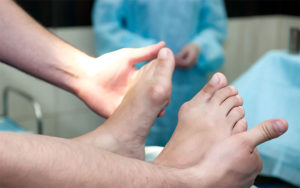
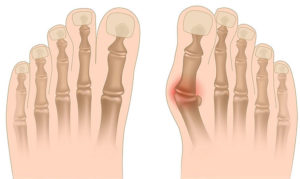
Вальгусной деформацией называют искривление стопы, характеризующееся уплощением ее продольного свода. Обычно внутренний край ступни опускается («отвисает»), а пятка выворачивается наружу.
Стопа человека, в силу своего расположения, принимает на себя давление всей массы тела человека. По этой причине она имеет особенное анатомическое строение, которое позволяет амортизировать, балансировать и стабилизировать движения. Однако важным компонентом для реализации этих задач является правильная стопная форма.
Сегодня важнейшей проблемой травматологии и ортопедии является вальгусная деформация стопы. Встречаемость данной патологии оценивается в 30-58%, где 2/3 случаев составляют врожденные нарушения.
Патология во многом является социально-значимой, т.к. охватывает все возрастные группы населения, а также способствует искривлению позвоночного столба, раннему развитию остеохондроза и артроза суставов нижних конечностей.
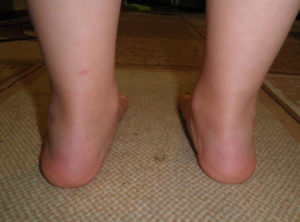
При сведении стоп (если смотреть на них сзади) на уровне голеностопа образуется Х-подобная деформация: лодыжки соприкасаются, тогда как пятки находятся на расстоянии 5-6 сантиметров друг от друга.
Чаще всего патология имеет врожденный характер и диагностируется у детей еще в роддоме (или непосредственно после начала хождения). Корректируется подобное состояние до 5-ти лет, после чего (при отсутствии должного лечения) у ребенка развивается плоскостопие.
Почему возникает?
Считается, что основная причина появления вальгусной деформации стопы – это неадекватная функция задней большеберцовой мышцы или слабость связочного аппарат.
Сегодня выделяют и другие факторы развития патологии:
- Врожденные аномалии с неправильным расположением костей стоп или укорочением сухожилий (вертикальная таранная кость, короткое пяточное сухожилие);
- Нарушения осанки, когда деформация ступней компенсирует искривление позвоночного столба;
- Травматические поражения (переломы костей стоп, голени, бедра или колена, разрывы связочного и сухожильного аппаратов);
- Паралич (обездвиживание) вследствие поражения нервной системы при энцефалите, полиомиелите, инсульте, ущемлении спинномозговых корешков при грыжах и пр.;
- Спазм (постоянное сокращение) мышц голени;
- Сопутствующие заболевания: патология костной системы при дефиците витамина D (рахит), сахарный диабет, остеопороз (снижение плотности костей), нарушение функции щитовидной и паращитовидных желез и др.;
- Повышенная масса тела, включая быстрый набор веса в постменопаузу или в период беременности.
Развитию патологии также способствует неправильно подобранная обувь или избыточная коррекция косолапости в детстве.
Степени и стадии недуга
Выраженность патологии (силу проявления) разделяют по степеням:
- Легкая с высотой свода 1,5-2 сантиметра и углом наклона пятки до 15о;
- Средняя, когда свод уплощается до 1-ого сантиметра, а угол уменьшается до 10о;
- Тяжелая при высоте свода до 0,5 см и углом наклона пятки 5о.
В зависимости от вовлеченности тех или иных структур выделяют следующие стадии искривления:
- I – деформаций костей нет, определяется боль по внутренней поверхности голеностопа (в зоне крепления задней большеберцовой мышцы);
- II – искривление легкое, пяточная кость несколько отклонена;
- III – стопа отведена, а деформация фиксирована (не исправляется пассивно);
- IV – искривление наблюдается не только в стопе, но и в голеностопном суставе.
Симптоматика
На первой стадии пациентов тревожат периодические боли ноющего характера после продолжительных прогулок или долгих вертикальных нагрузок (стояние или сидение с опорой на ступни). Как правило, болевой синдром усиливается при хождении в неправильно подобранной обуви.
Следующий этап болезни связан с возникновением искривления стопы: пациенты в положении стоя опираются не на наружный край ступни, а всей ее площадью. Наблюдается незначительное изменение походки.
На третьей стадии определяется выпячивание таранной кости (заметно ниже лодыжки на внутренней поверхности голеностопа), а также сильное отведение пятки наружу (больной стоит, опираясь на внутренний край пяточной кости).
Запущенная вальгусная деформация стоп характеризуется выраженным искривлением как самой ступни, так и голеностопного сустава. Пациенты жалуются на жгущие боли в мышцах голени, а также значительное нарушение походки: колени трутся друг о друга, тогда как правая и левая стопа располагаются на некотором расстоянии.
Тяжелое искривление стоп нередко осложняется деформацией позвоночного столба (сколиозом с разным положением плеч и крыльев таза), остеохондрозом (повреждением межпозвонкового диска с образованием грыжи) или артрозом (преждевременным изнашиванием внутрисуставного хряща в голеностопе, колене и тазобедренном сочленении).
Как диагностировать?
Диагностика искривления стопы состоит из:
- Клинического осмотра, в ходе которого ортопед обнаруживает уменьшение сводов стопы, отклонение пяточной и таранной костей, видимое «исчезновение» наружной и выпячивание внутренней лодыжек.
- Рентгенографии – доступного и информативного метода, с помощью которого можно определить изменение углов наклона костей и линейные параметры их взаимоотношения. Данные показатели необходимы для постановки окончательного диагноза и уточнения степени деформации.
- Подографии, направленной на определение точного функционального состояния конечности. Метод заключается в регистрации времени опоры отдельных частей стопы при выполнении шага. В ходе исследования также изучаются фазы переката ступни, которые отображают сбалансированность работы мышц нижней конечности.
- Динамической электромиографии, регистрирующей электрическую активность исследуемых мышц и ее зависимость от фазы шага.
- Фотоплантографии с цифровой обработкой, позволяющей получить все стандартные показатели и определить вид/степень искривления с высокой точностью.
Также может потребоваться дополнительная консультация невролога (при деформациях вследствие спазмов или параличей), эндокринолога (в случае диабета или нарушений функций щитовидной/паращитовидных желез) и гинеколога (при наступлении постклимактерического периода). Если искривление стопы появилось на фоне остеопороза, необходима денситометрия – исследование плотности костей.
Лечение
Среди основных методов лечения вальгусного искривления стоп выделяют консервативные и оперативные.
Консервативный подход
Данный тип помощи направлен на избавление от симптоматики заболевания, однако не устраняет первопричину патологии.
Методика включает:
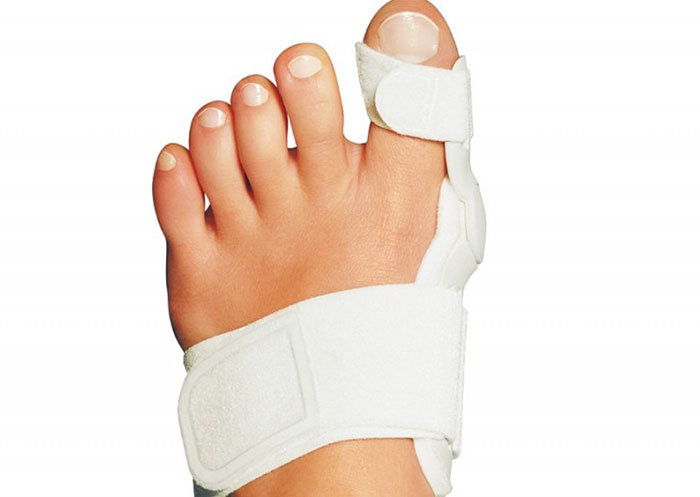
- использование ортопедических стелек для поддержки I плюсневой кости, свода стопы, а также устранения вальгусных поражений срединного и заднего отделов ступни;
- тейпирование – фиксацию стопы и голеностопа с помощью специальных клейких лент, обладающих должной эластичностью. Тейп-ленты носят круглосуточно в течении 3-5 дней, после чего заменяют;
- пошив ортопедической обуви по индивидуальным меркам;
- применение ортезов и прочих фиксирующих устройств на стопу и голеностоп.
К консервативным методам также относят физиотерапевтические процедуры (озокерит, парафиновые аппликации, электрофорез, магнитное воздействие), массаж и комплекс лечебной физкультуры, разработанный для конкретного клинического случая.
Будьте внимательны! Сегодня большинство специалистов отдает предпочтение оперативным методам лечения, т.к. консервативная терапия малоэффективна (по данным статистики бесполезна в 60% случаев).
Хирургическое вмешательство
Объем операции и ее тип зависят от непосредственной стадии недуга. Так, первую степень вальгусной деформации лечат посредством синовэктомии (удаления сухожильной оболочки для коррекции общего натяжения) или остеотомии (рассечения) пяточной кости с целью ее возвращения в анатомически правильную позицию.
На втором этапе развития болезни применяют трансплантацию сухожилия сгибателя пальцев стопы. Подобное вмешательство обычно проводится на фоне рассечения пяточной кости или таранно-ладьевидного артродеза (хирургического обездвиживания сустава между таранной и ладьевидной костями).
Искривления III степени требуют артродеза сразу нескольких суставов стопы: плюснепредплюсневого, пяточно-кубовидного и таранно-ладьевидного. Подобное трехсуставное обездвиживание нередко дополняют рассечением пяточной кости.
На IV стадии патологии необходимы реконструктивные операции не только на стопе, но и на голеностопе. При этом нестабильность связочного аппарата корректируют с помощью трансплантатов (из собственного тела или искусственных материалов). Объем операций на самой стопе такой же, как и при III степени искривления.
Восстановительный период
Реабилитация включает ходьбу без опоры на оперированную ногу в течение 2-х месяцев. При этом пациенту необходимо носить съемную гипсовую лонгету от 1,5 до 3-х месяцев.
Активные движения в оперированной стопе рекомендуют начинать по прошествии 1,5 месяцев после хирургии. К 3-му месяцу вводится комплекс укрепляющей физкультуры. Однако в последующем пациентам запрещается ходьба по ухабистой местности и активная спортивная деятельность.
Профилактические меры
Профилактика вальгусной деформации стоп включает следующие меры:
- Раннюю коррекцию врожденных аномалий с неправильным расположением костей стоп или укорочением сухожильных тяжей (вертикальная таранная кость, короткое пяточное сухожилие);
- Исправление нарушений осанки (сколиоза и пр.);
- Своевременное лечение травматических поражений (переломы костей стоп, голени, бедра или коленного сустава, разрывы связочного и сухожильного аппаратов);
- Правильную реабилитацию после паралича (обездвиживания) вследствие поражения нервной системы при энцефалите, полиомиелите, инсульте, ущемлении спинномозговых корешков при грыжах и пр.;
- Купирование спазма (постоянного сокращения) мышц голени;
- Терапию сопутствующих заболеваний: патологии костной системы при дефиците витамина D (рахит), сахарный диабет, остеопороз (снижение плотности костей), нарушение функции щитовидной и паращитовидных желез и др.;
- Снижение массы тела до нормальной (особенно при быстром наборе веса в постменопаузу или из-за беременности);
- Подбор ортопедической обуви или использование стелек-супинаторов;
- Умеренное исправление косолапости без «гиперкоррекции» – избыточного лечения, приводящего к вторичному вальгус-искривлению стоп.
Профилактика прогрессирования недуга заключается в использовании консервативных методик и раннем проведении реконструктивных операций. При этом ограничивается физическая активность с целью предотвращения разрушения и искривления голеностопных суставов.
Помните, своевременное лечение вальгусной деформации стоп не только улучшает качество жизни пациентов, но также предупреждает развитие остеохондроза и артроза коленных или тазобедренных суставов!