Содержание статьи
Чаще всего причиной болей в бедре является крепатура или ушиб. Однако в некоторых случаях болевой синдром сопровождает тяжелые патологии. Основой терапии являются обезболивающие средства, снижение физической нагрузки, а также лечение первопричины состояния пациента. Причиной тому длительный диагностический поиск, в ходе которого специалисту приходится исключать более двадцати различных заболеваний костей, мышц, суставов, сосудов и нервов. Диагностика состоит в клиническом осмотре, лабораторных и инструментальных методах исследований.
Почему возникает?
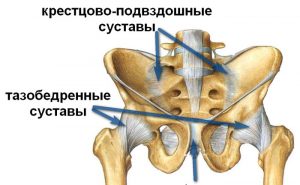
Бедро представляет собой мощную кость, которая подвижно соединена с телом человека посредством тазобедренного сустава. Приводит в движение эту систему целый ряд мышц – бицепс, квадрицепс, портняжная и другие.
Боль в бедре – это защитный сигнал, который посылает тело человека к его сознанию. Чаще всего болезненность возникает при обратимых функциональных расстройствах. Однако в некоторых случаях болевой синдром появляется в ответ на существенные патологические изменения в организме.
Возможность произвольных действий, а также чувствительность обеспечивают бедренный и седалищный нервы. А за «питание» указанных структур отвечают ветви подвздошной артерии и вены.
Учитывая сложность строения и функционирования нижней конечности, возникают трудности в диагностике состояния пациента. Ведь причиной болей может быть поражение как костно-мышечного аппарата, так и нервно-сосудистого пучка.
Причины
Среди наиболее распространенных причин болей в бедре выделяют:
- Патологии костей. Одними из самых частых патологий бедренной кости являются травмы. В молодом возрасте обычно встречаются повреждения тела (диафиза) кости, тогда как в старости – переломы шейки бедра. Провоцируют подобные состояния падения, дорожно-транспортные происшествия или значительное истончение костей (остеопороз). Болевой синдром нередко появляется на фоне остеомиелита – инфекционного процесса непосредственно в полости кости, охватывающего также костный мозг. В некоторых случаях причиной боли становятся опухолевые новообразования – остеома, остеосаркома или метастазы от рака простаты, молочных желез и пр.
- Заболевания суставов. Болезненность часто наблюдается при поражениях тазобедренного сустава. Как правило, причиной тому травмы (подвывих, вывих) или врожденные аномалии развития (дисплазии). Также боль могут провоцировать воспаления сустава (артриты) или разрушение его хрящевой поверхности (артроз).
- Поражения мышц. Часто дискомфорт в области бедра связан с крепатурой – отсроченной мышечной болью, возникающей из-за накопления в мышцах молочной кислоты после интенсивных физических нагрузок. Причиной мышечных болей также может быть системное заболевание мышц и кожи – дерматомиозит.
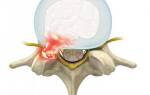
- Неврологические расстройства. Интенсивный болевой синдром провоцируют нарушения иннервации, связанные с защемлением и воспалением седалищного нерва при остеохондрозе, спондилолистезе или синдроме грушевидной мышцы.
- Сосудистые патологии. Одним из распространенных провокаторов бедренных болей является тромбоз глубоких вен нижних конечностей на фоне сдавления сосудов, длительного обездвиживания, нарушения свертываемости крови или травм.
Симптоматика
Сила и характер болей в бедре во многом зависит от непосредственной причины состояния пациента. Чаще всего болевой синдром провоцируют перелом или вывих шейки бедра, артриты, артрозы, дерматомиозит, ишиас, а также тромбоз глубоких вен нижних конечностей.
Травмы
При вывихе шейки бедра пациентов беспокоит резкая боль в области тазобедренного сустава, распространяющаяся на бедро. Конечность принимает вынужденное положение – согнута в колене, а также развернута кнутри или кнаружи (что зависит от типа вывиха). Сам сустав искривлен, движения в нем затруднены и болезненны, при этом наблюдается укорочение конечности со стороны поражения.
Перелом шейки бедра имеет сходную клинику – острые боли и ограничение движений. Однако конечность всегда развернута кнаружи, при этом поворот кнутри невозможен. Характерным является симптом «прилипшей пятки», когда пациент не может оторвать поврежденную конечность от постели в положении лежа. Нередко отмечается укорочение травмированной ноги на 3-4 сантиметра.
Артрит
Воспаление тазобедренного сустава (коксит) чаще развивается на фоне инфекций, ревматизма, подагры или псориаза. Обычно появляются боли в области самого сочленения, паха и бедра. Сустав значительно увеличивается в размерах за счет скопления в нем воспалительного содержимого (синовиальной жидкости, гноя). Кожа над сочленением становится отечной, горячей и красной. Объем движений сокращается, за счет чего пациенты начинают хромать.
При ревматизме указанные изменения наблюдаются с двух сторон, при подагре – с одной. Если причиной воспаления является псориаз, возникает синюшно-багровое окрашивание кожи над суставом, а на теле определяются псориатические бляшки. При инфекциях на первое место выступает общее ухудшение состояния больного: лихорадка, повышение температуры и мышечная слабость.
Артроз
Разрушение внутрисуставного хряща – коксартроз – сопровождается ноющей болью в области тазобедренного сустава, «растекающейся» на бедро. Как правило, болевой синдром носит «стартовый» характер, т.е. возникает в начале движений и исчезает на пике физической активности. Обычно болезненность обостряется к вечеру или во время ночного сна, тогда как утром наблюдается скованность (обычно до получаса).
С прогрессированием недуга боли возникают в покое, появляется метеочувствительность («крутит на погоду»), ощущение напряженности в суставе, судороги и характерный «хруст» при движениях. На поздних стадиях болезни развивается значительная тугоподвижность, провоцирующая хромоту. Со временем пациенты не могут передвигаться самостоятельно, из-за чего в качестве дополнительной опоры вынуждены использовать трость или костыли.
Дерматомиозит
Обычно больных беспокоит симметричная распространенная слабость мышц, из-за чего затрудняется ходьба, подъем по лестничному маршу и даже повороты в постели. Со временем мышцы истощаются, возникает боль в бедре. При поражении диафрагмы нарушается дыхание (появляется одышка, невозможен вдох «полной грудью»). Если патологический процесс охватывает гортань – голос становится хриплым или исчезает вовсе.
Мышечные проявления зачастую сопровождаются кожными – возникновением розовых бляшек на разгибательной поверхности суставов. Классическим симптомом является гелиотропная сыпь, возникающая на веках в виде красных пятен – «лиловых очков». Часто патологический процесс затрагивает суставы, сердце, легкие, желудочно-кишечный тракт, а также половые железы.
Ишиас
Ведущим симптомом поражения седалищного нерва является боль в бедре – ишиалгия. Она наблюдается вдоль воспаленного нервного пучка и обычно носит односторонний характер. Выраженность болевого синдрома может варьироваться, однако чаще это сильные боли, ограничивающие подвижность пораженной конечности. Максимум болезненности приходится на ягодицы и наружную поверхность бедра, однако боль может распространяться на голень, стопы или область поясницы.
Характер болевого синдрома чаще жгущий, иногда тянущий или ноющий. При этом боль обостряется во время кашлевых толчков, рвотных позывов, смены положения тела, смеха или чихания. Провокаторами болезненности является езда в трясущемся транспорте, прыжки, бег или резкие повороты туловища. Боль в бедре также усиливается из-за натяжения нервных волокон – при отведении ноги или ее подъеме из положения лежа. Подвижность пораженной конечности ограничивается в основном за счет болевого синдрома и напряжения мышц.
При раздражении нерва появляются «ложные ощущения» – парестезии в виде ползания мурашек, жжения, онемения на боковой поверхности бедра, голени и стопы. Во время значительных ущемлений нервного столба в отмеченных зонах выпадает кожная и вибрационная чувствительность. В некоторых случаях возникает полное или частичное обездвиживание мышц задней поверхности бедра – парезы или параличи. На поздних стадиях кожа на ногах шелушится, выпадают волосы, уменьшается потоотделение.
Тромбоз глубоких вен
Начальные стадии недуга протекают бессимптомно. Со временем пациенты ощущают сильную распирающую боль в голени, которая распространяется на бедро и пах. Пораженная конечность значительно увеличивается в объеме за счет отека (разница более 2-ух сантиметров в обхвате по сравнению со здоровой ногой), кожный покров приобретает синюшный оттенок, а под ним просматриваются расширенные поверхностные вены.
Общее состояние пациентов нередко ухудшается: температура повышается до 38оС, возникает лихорадка и выраженная слабость. Подвижность пораженной конечности значительно ограничивается – больные начинают хромать.
Диагностическая тактика
Диагностика болей в бедре зависит от их непосредственных причин. Обычно проводится опрос (для уточнения обстоятельств возникновения болевого синдрома) и клинический осмотр (в целях подтверждения предварительного диагноза).
Диагностический поиск включает лабораторные методы – проведение ревмопроб, определение свертываемости крови, уровня ферментов мышечного распада и пр. Среди инструментальных исследований чаще применяют ультразвуковую диагностику сосудов нижних конечностей, рентген, а также компьютерную томографию бедренных костей и тазобедренных суставов.
Если постановка окончательного диагноза затруднена, назначают МРТ или пункцию сустава («прокол» с забором содержимого). В некоторых случаях прибегают к артроскопии – введению в суставную полость через микропроколы специального видеоборудования.
Лечение
Лечебные мероприятия зависят от первичного заболевания. Однако общим является охранительный режим, который заключается в ограничении нагрузки на пораженную конечность.
Травмы
При вывихах бедра проводится сопоставление суставных поверхностей. Обычно процедура осуществляется под наркозом с применением миорелаксантов, необходимых для расслабления мышц. После вправления применяют вытяжение конечности грузом в 3 килограмма для предупреждения укорочения ноги.
При переломах шейки бедра предпочтение отдается оперативному лечению. Обычно проводят хирургическое сопоставление костных отломков – остеосинтез. В некоторых случаях требуется замена тазобедренного сустава на искусственный протез.
Артрит
При активном воспалении для снижения боли в бедре и отека ваш врач назначит нестероидные противовоспалительные препараты (Индометацин, Диклофенак, Ибупрофен). В запущенных случаях прибегают к внутрисуставным инъекциям кортикостероидов (Дипроспан, Триамцинолон). Параллельно проводится базисная терапия, направленная на лечение основного заболевания – ревматизма (Делагил, Плаквенил), подагры (Колхицин, Аллопуринол), инфекций (антибиотики различных групп) или псориаза (Типодепрессин, Апремиласт).
Артроз
При коксартрозе в качестве обезболивающих средств применяют нестероидные противовоспалительные препараты (Кеторолак, Диклофенак, Анальгин). В виде пищевых добавок или внутрисуставных инъекций назначают хондропротекторы (Дона, Структум). Также с целью замедления разрушения хрящевых поверхностей в полость сустава вводят гиалуроновую кислоту. На поздних стадиях недуга рекомендуется эндопротезирование.
Дерматомиозит
Основу терапии составляет снижение реактивности иммунитета за счет глюкокортикоидов (Преднизолон) или цитостатиков (Метотрексат, Азатиоприн).
Ишиас
Лечение поражений седалищного нерва состоит в противовоспалительном воздействии (Ибупрофен, Нимесулид, Индометацин). При стойком болевом синдроме проводят инъекции кортикостероидов и анестетиков (Гидрокортизон+Новокаин) в околопозвоночную область. В некоторых случаях может потребоваться оперативное вмешательство, объем которого зависит от причины ишиаса (остеохондроз, спондилолистез и пр.).
Тромбоз глубоких вен
При образовании тромбов в венах нижних конечностей рекомендуется тугое бинтование ног или использование компрессионных чулков. В качестве основной линии лечения применяют низкомолекулярные гепарины (Эноксапарин, Далтепарин), способствующие «разжижению» крови. В целях профилактики распространения тромботических масс по организму внутрь полой вены устанавливают кава-фильтр – специальную сеть для «улавливания» тромбов.
Профилактические меры
Профилактика болей в бедре включает:
- Раннюю коррекцию врожденных нарушений развития (дисплазий);
- Предупреждение травматизаций – вывихов и переломов шейки бедра;
- Восстановление дефицита микроэлементов в целях предупреждения остеопороза;
- Лечение воспалительных заболеваний костей и суставов (артрит, остеомиелит);
- Следование базисной терапии при неизлечимых болезнях – псориазе, дерматомиозите и пр.;
- Восстановление стабильности позвоночного столба при остеохондрозе и спондилолистезе в целях предупреждения ишиаса;
- Тугое бинтование конечностей во время и после хирургических вмешательств, а также избегание длительного обездвиживания в целях профилактики тромбозов;
- Раннюю диагностику онкологических заболеваний костей (остеома, остеосаркома) и других органов (простаты, молочной железы, почек);
- Снижение физической нагрузки на нижние конечности для предупреждения развития артроза.
В большинстве случаев боль в бедре имеет доброкачественное течение и проходит самостоятельно в течение 2-4-х дней. Однако стойкий болевой синдром в сочетании с дополнительной симптоматикой может свидетельствовать о серьезных патологиях, способствующих стойкой нетрудоспособности и ранней смертности пациентов!