Содержание
Содержание статьи
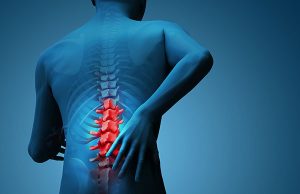
Радикулопатия – патологическое состояние неврологического характера, включающее в себя симптомокомплекс, который вызывается сдавливанием корешков спинного мозга. Болезнь сопровождается приступами острой боли и нарушением подвижности позвоночника. Основной причиной является остеохондроз и вызванные им осложнения. Диагностируется заболевание по клиническим признакам, результатам рентгенографии и МРТ. Лечение чаще консервативное. Потребность в операции возникает в случае необходимости устранения компрессионного воздействия.
Описание патологии
Радикулопатия – довольно частое явление в практике невролога. Другое название вертеброгенного расстройства – корешковый синдром. Возраст пациентов, обращающихся за медицинской консультацией, в среднем составляет 50-53 года. Причем у мужчин характерные проявления начинаются с 40 лет, у женщин возрастной рубеж варьируется от 50 до 65 лет.
Ранее радикулопатию принято было называть радикулитом. Но это не совсем верное определение. Как правило, при корешковом синдроме отсутствует воспаление, а симптоматика вызвана механической компрессией спинномозговых корешков.
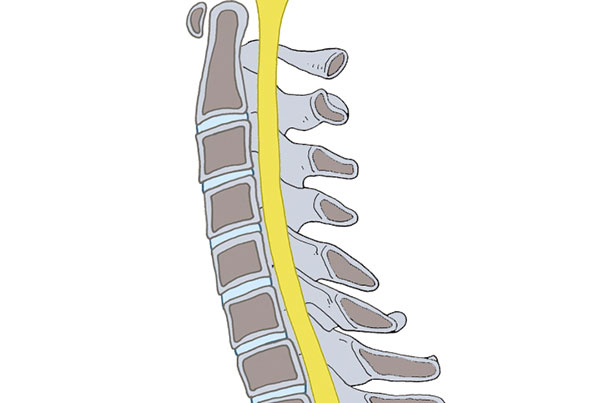
Данный синдром нельзя назвать самостоятельной патологией. По сути, это симптомы остеохондроза, осложненного межпозвонковой грыжей. Поражению подвергаются все отделы позвоночника, но излюбленная локализация – это 5 поясничный (L5) и 1 крестцовый позвонок (S1).
Причины радикулопатии
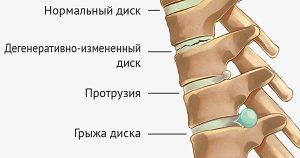
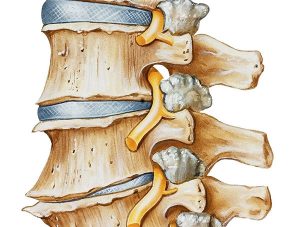
Развитию патологического состояния предшествует длительный промежуток, за время которого ткани позвоночника подвергаются дегенеративно-дистрофическим изменениям. На начальном этапе страдает хрящевая ткань. Постепенное обезвоживание и снижение эластичности хряща приводит к его деформации и формированию межпозвонковой грыжи, которая может сдавливать спинальный корешок.
Кроме того, радикулопатия может вызываться остеофитами. Костные разрастания на телах позвонков, направленные в сторону выхода спинномозгового нерва, перекрывает его и сдавливает нервное волокно. Помимо вертеброгенных причин, существуют и другие провоцирующие факторы:
- высокий рост у мужчин старше 50 лет;
- после операций на позвоночнике;
- невринома спинальных корешков;
- злокачественные новообразования и их метастазы;
- кальциноматоз спинномозговых оболочек;
- арахноидальные и синовиальные кисты;
- врожденные аномалии – артериовенозные мальформации.
К группе риска причисляются некоторые профессии, чья работа связана с физическим трудом с выполнением поворотов и наклонов туловища, подъемом рук выше плеч. Радикулопатия чаще встречается у водителей, работников сельского хозяйства, плотников, рабочих станков и других.
Также причиной могут стать другие патологии:
- остеомиелит;
- туберкулез;
- болезнь Лайма;
- эпидуральный абсцесс;
- вирус иммунодефицита человека;
- опоясывающий герпес;
- васкулит;
- саркоидоз;
- сахарный диабет;
- болезнь Педжета;
- акромегалия.
Толчком к появлению неврологического синдрома является гиподинамичный образ жизни, чрезмерные физические нагрузки, гормональная перестройка организма.
Разновидности
Радикулопатия классифицируется по двум основным критериям:
- механизм развития;
- локализация пораженного корешка.
В первом случае патологический процесс развивается по дискогенному и вертеброгенному сценарию. Самая распространенная разновидность – дискогенная радикулопатия, когда раздражение спинальных нервов вызывает деформированный диск между позвонками. Вертеброгенная форма является следствием компрессии корешка костными разрастаниями (остеофитами) или видоизмененными телами позвонков.
Учитывая расположение защемленных корешков спинного мозга, различают следующие виды радикулопатии:
- Шейная
- Грудная
- Пояснично-крестцовая
- Смешанная (полирадикулопатия) при одновременном поражении нескольких отделов.
Симптоматика
Разнообразие и выраженность проявлений во многом зависит от расположения пораженного участка. К общим симптомам, которые вызваны раздражением корешка в результате компрессионного воздействия, относят:
- острая стреляющая, порой жгучая боль;
- иррадиация болевого синдрома в конечности, область груди, живота, паха, точное направление зависит от иннервации пораженным участком;
- нарушение чувствительности: снижение в области защемленного спинального нерва;
- мышечная слабость;
- покалывание, ощущение ползающих «мурашек»;
- напряжение мышц;
- снижение сухожильных рефлексов;
- парестезии и онемение участков, иннервируемых пораженными корешками.
Мышечное напряжение при радикулопатии приводит к дисбалансу, осложняясь искривлением позвоночника с развитием сколиоза, а также кривошеей, если в патологический процесс вовлечены шейные позвонки. При длительном течении заболевания, на участках с нарушением нервной проводимости развивается атрофия тканей, истончению эпидермиса, плохой заживляемости кожи.
Особенности клинической картины в зависимости от локализации компрессионного воздействия. Особенности проявлений по отделам – шейного (С1-С7), грудного (Т1-Т12), поясничного (L1-L5), крестцового (S1-S5):
- С 1 – головная боль в затылочной области, чувство тошноты, головокружение, повышенный тонус мышц шеи.
- С 2 – болевые ощущения в затылке и темени, ограничение движений при повороте в сторону, нарушение чувствительности шеи.
- С 3 – болезненность распространяется по всему черепу, охватывая область глаз и языка, больному трудно наклонять голову.
- С 4 – болевой синдром охватывает надплечье и переднюю часть грудной клетки.
- С 5 – реакция распространяется на надплечье и наружную область плеча, затруднено отведение конечности в сторону;
- С 6 – иррадиация в верхнюю конечность до кончиков пальцев, ухудшение работы мышечной ткани.
- С 7 – острая болезненность в задней части руки, доходя до 3 пальца кисти.
- Т1-Т2 – болит плечо, подмышечная область, ключица.
- Т3-Т6 – болезненность по ходу ребер, молочной железе, сдавливание в грудной клетке.
- Т7-Т8 – болевая реакция берет начало под лопаточной костью, иррадиируя в область эпигастрия и вызывая расстройство работы желудочно-кишечного тракта.
- Т9-Т10 – в процесс вовлекается область между ребер и желудка.
- Т11-Т12 – боль доходит до паховой области.
- L1 – иррадиация в паховую область и ягодицы.
- L2 – передняя и медиальная поверхность бедра.
- L3 – болевая реакция распространяется по подвздошной кости, боковой части таза с переходом на переднюю область нижней конечностей.
- L4 – передняя поверхность бедренной кости, внутренняя часть голени и лодыжки.
- L5 – боль распространяется по ягодице, задней части ноги, вплоть до пальцев на ноге.
- S1 – поражение нижней части спины, распространяясь на нижнюю конечность.
- S2 – болевой синдром из крестца доходит до стопы по задней стороне ноги.
- S3-S5 – резкая болезненность в паху, нарушение дефекации и мочеиспускания.
Диагностика
Определением причины возникновения радикулопатии занимается ортопед, вертебролог и невролог. Первоначально предположительный диагноз устанавливается на основании клинических признаков и визуального осмотра пациента.
Выслушивая жалобы больного, врач фиксирует время появления первых симптомов, их выраженность и периодичность обострений. После проведения физикального обследования, назначаются следующие методы диагностики:
- рентгенография – для определения костных деформаций;
- магнитно-резонансная томография – показывает состояние хрящевой ткани и других мягких структур;
- электронейромиографию – для оценки работы мышечных волокон;
- игольчатая электромиография.
Дополнительно может потребоваться консультации других узких медицинских специалистов – эндокринолога, инфекциониста при подозрении на сопутствующие патологии. Кроме того, для дифференциации радикулопатии с заболеваниями, не связанными со спиной, проводится обследование у:
- гастроэнтеролога – для исключения язвенных заболеваний;
- кардиолога – при приступах, схожих со стенокардией;
- онколога – если есть подозрение на злокачественность новообразования;
- уролога – когда боль можно принять за почечную колику.
На основании полученных результатов подтверждается защемление корешков спинного мозга и устанавливается заболевание, которое является первопричиной болевого синдрома.
Лечение
Устранение патологического состояния и его последствий – комплексная задача, решаемая комплексным путем. Для этого в остром периоде назначается покой и лечение медикаментозными средствами, в стадию ремиссии присоединяют физиотерапевтические процедуры и лечебную гимнастику.
Лекарственные средства
Радикулопатия любой локализации лечится следующими фармакологическими препаратами:
- НПВП для уменьшения и ликвидации болевого синдрома и воспаления – Диклофенак, Кетопрофен, Мовалис;
- глюкокортикостероиды при низкой эффективности негормональных противовоспалительных средств – Гидрокортизон, Дексаметазон;
- миорелаксанты, чтобы устранить спазмы мышечной ткани – Мидокалм, Сирдалуд;
- витамины группы В для улучшения иннервационной способности – Нейромультивит, Мильгамма;
- диуретики для вывода излишков жидкости – Фуросемид, Диувер;
- ангиопротекторы, чтобы улучшить микроциркуляцию крови – Пентоксифиллин, Актовегин;
- успокоительное средство при бессоннице, расстройствах эмоционального состояния – Тенотен, экстракт валерианы;
- антидепрессанты выписываются врачом, если боль носит хронический характер – Амитриптилин, Гептрал.
Для торможения патологического процесса назначаются хондропротекторы. Данные препараты принимаются длительными курсами (от полугода), так как обладают накопительным действием. В результате улучшаются метаболические процессы в хрящевой ткани на клеточном уровне. Хондроциты синтезируются, благодаря поступлению хондроитина и глюкозамина. Чаще всего назначаются:
- Терафлекс;
- Артра;
- Дона;
- Хонда;
- Структум.
Ортопедический режим
При интенсивном болевом синдроме пациенту рекомендуется избегать тяжелых нагрузок и придерживаться постельного режима. Для разгрузки защемленного участка применяются корректирующие ортопедические изделия:
- при шейной радикулопатии – воротник Шанца, при необходимости более жесткой фиксации назначается бандаж по типу «Филадельфия»
- поражение грудных позвонков корректируется корсетом с металлическими вставками на всю спину, начиная от седьмого шейного позвонка;
- если компрессия создается в нижней части спины, надевают пояснично-крестцовый корсет жесткой фиксации.
В дальнейшем, в ремиссионном периоде, для профилактики защемления можно использовать корсеты для динамических нагрузок.
Физиотерапия и ЛФК
Спустя неделю после медикаментозной терапии подключается щадящая мануальная терапия. Основным восстановительным способом лечения является назначение физиотерапевтических процедур:
- Лекарственный электрофорез
- УВЧ
- Рефлексотерапия
- Парафиновые аппликации
- Грязелечение
- Радоновые ванны
Курс массажа при остеохондрозе назначается после устранения сильной боли. При этом радикулопатию устраняют различными способами массажной техники. Продолжительность обычно составляет 10 дней.
Лечебная физкультура назначается лечащим врачом совместно с инструктором ЛФК. Комплекс подбирается с учетом возраста, тяжести заболевания, сопутствующих хронических патологий и общего функционального состояния. Занятия проводятся регулярно с дозированием терапевтической нагрузки.
Хирургическое вмешательство
Показанием к оперативному лечению может стать усиление неврологической симптоматики, отсутствие эффекта от консервативных методов, наличие опухоли или грыжи больших размеров. В этом случае применяются различные способы:
- удаление позвонка с заменой на протез;
- резекция части позвонка;
- удаление грыжи традиционным методом или с использованием хирургического лазера;
- фиксация тела позвонка при нестабильности сегмента позвоночника.
Профилактика
Чтобы радикулопатия не доставляла неудобств и не мешала привычному образу жизни, о профилактике патологического состояния необходимо заботиться с юного возраста. Для этого нужно вести активный образ жизни, правильно питаться, заниматься физкультурой, плаванием. Рекомендуется следить за осанкой, а при возникновении деформации стоп или позвоночника, проводить коррекцию ортопедическими изделиями. При возникновении хронических заболеваний, не забывать о плановом лечении. Если появился дискомфорт или болезненность в шее или спине, пройти диагностику и необходимую терапию. Раннее обращение к врачу повышает шансы на полное выздоровление.