Содержание

Содержание статьи
Плоскостопие подразделяется на несколько подвидов, встречается практически у 45% населения, чаще регистрируется у женского пола. Появление первых признаков болезни требует проведения диагностического обследования, продолжительного курса терапии. Патологическое отклонение является источником дискомфортного ощущения в момент передвижения, образования мозолистых участков на кожном покрове стоп, деформационных преобразований на больших пальцах ног.
Общие сведения и виды плоскостопия
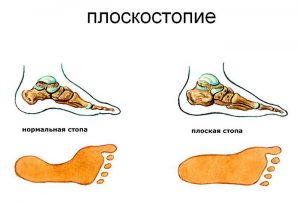
Под плоскостопием подразумевается потеря рессорных функций стопы, развивающееся из-за отклонений в ее нормативной форме. Существует основное подразделение заболевания – продольного или поперечного типа, недуг может быть врожденного или благоприобретенного характера.
Уплощение в стопе поперечного или продольного свода относится к одноименному типу болезни, при изменении обоих сводов формируется комбинированный вариант плоскостопия. Врожденный тип болезни относится к редко встречаемым деформациям и регистрируется у 2,5% малышей дошкольного возраста. Патология обусловлена неправильным развитием стопы в утробе матери.
Приобретенный тип заболевания формируется у больных любого возраста. Врачи дополнительно подразделяют плоскостопие на следующие варианты:
- Статистический – встречается у 80% заболевших, относится к распространенной форме. К источникам появления относят выраженную слабость в мышечном, связочном, костном аппарате нижних конечностей. Наследственный фактор проявляется передающейся от поколения к поколению слабостью связок. Чаще плоскостопие формируется: у офисных работников с гиподинамией, излишках массы тела, отсутствие достаточной двигательной активности у пациентов, продолжительное время проводящих стоя, у пациентов старшего, пожилого возраста, постоянное использование неверно подобранной обуви. Данная форма заболевания способна возникать из-за постоянного использования туфель с высоким каблуком, за счет перенагрузки на пальцы.
- Травматический – образуется после различных переломов костных тканей: в области стопы, лодыжки, пятки.
- Рахитический – формируется после перенесенного рахита. К источникам образования относят снижение показателей прочности костей, нарушение развития скелета стоп.
- Паралитический – образуется как осложнение полиомиелита, как последствие паралича мышечных тканей в подошвах и бедре.
Симптоматика плоскостопия
Клинические проявления плоскостопия связаны со сложностью течения недуга, вида изменений. Смешанная форма болезни сопровождается присутствием симптоматики продольного и поперечного плоскостопия. Ко вторичным признакам недуга относят следующие параметры:
- ускоренный износ обуви, особенно в области каблука;
- любая физическая активность приводит к болезненным ощущениям;
- продолжительные прогулки, в стоячем положении пациенты отмечают быстрое утомление нижних конечностей;
- носить сложно или невозможно обувь с высоким каблуком.
В вечерние часы заболевание проявляется более ярко, с отечностью, ощущением тяжести, судорожным синдромом. Больные предъявляют жалобы на изменение размера ног по длине и ширине, невозможность ношения привычного размера обуви, необходимость приобретения большего размера.
Особенности продольной деформации
При этом варианте плоскостопия специалисты различают три типа патологического процесса:
- При первичном – видимые деформационные изменения отсутствуют, что связано с первоначальным этапом развития болезни. К симптоматическим особенностям плоскостопия относят усталость, возникающую после сильных физических нагрузок, пробежек или продолжительных пеших прогулок. Пальпаторное обследование проблемного участка провоцирует дискомфортные ощущения, в вечерние часы дополнительно возникает нарушение равномерности походки, отечность тканей стоп, болевой синдром.
- При втором – проблема проявляется умеренной выраженностью изменений. Клинические проявления плоскостопия усиливаются, свод стопы становится плоским. Болевой синдром охватывает не только проблемный участок, но и распространяется на лодыжку, голень. Мышечные ткани теряют нормативную эластичность, походка пациента прекращает быть плавной.
- На третьем – заболевание становится выраженным, деформационные изменения – максимальными. Болевой синдром, выраженная отечность тканей стоп присутствует постоянно, к ним добавляются приступы головной боли, дискомфорт в районе поясничного отдела. У больного снижается трудоспособность, проблемы возникают при попытках преодоления небольших расстояний. Пациент не может использовать привычную обувь из-за развитой деформации.
Особенности поперечной деформации
Данная форма плоскостопия проявляется уменьшением в длину стопы, что связывают с расхождением расположенных в ней костей. Первый палец изгибается наружу и приобретает форму молота, средний подвергается деформационным изменениям.
У основания большого пальца формируется утолщение костной ткани, при пальпации шишка вызывает болезненные ощущения. У этой вариации плоскостопия также имеются три этапа развития, с соответствующими симптоматическими особенностями:
- При первичном – существенных симптоматических проявлений плоскостопия нет. Большой палец отклоняется не больше, чем на 20 градусов, продолжительная прогулка приводит к утомлению. В районе остальных пальцев образуется утолщение кожного покрова или натоптыши. Небольшое покраснение дермы, неприятные ощущения присутствуют только в районе первого пальца.
- При втором – изменения плоскостопия относят к умеренно выраженным. Большой палец отклоняется в промежутке от 20 до 35 градусов, физическая активность провоцирует жжение, болевой синдром. Мозолистые тела увеличиваются в объеме, пальцы самопроизвольно раздвигаются.
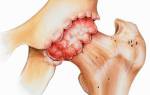
- При третьем – деформационные изменения достигают пика, отклонение от стандартного положения первого пальца превышает 35 градусов. В момент активности регистрируется постоянная боль при плоскостопии, пальцы выглядят «распластанными». Мозоли достигают максимальных площадей, большой палец визуально определяется как вывихнутый. Существует вероятность развития бурсита – патология часто сопровождается воспалительной реакцией в околосуставной сумке.
Источники развития
К источникам развития плоскостопия относят разнообразные факторы, основные из которых представлены:
- различными травмами – переломом в области свода костей стопы, голеностопном сочленении, нарушения целости соединительнотканных тяжей;
- параличом мышечных тканей – чаще формируется как осложнение заболеваний;
- повышенной мягкостью костей – встречается в детском возрасте, как последствие прошедшего рахита;
- врожденной сластью связок;
- излишками массы тела – из-за дополнительных килограммов на стопу усиливается нагрузка;
- низким тонусом связочно-мышечных элементов – формирование состояния чаще возникает при гиподинамии, нехватке двигательной активности;
- неверным подходом к выбору обуви – зауженные модели с узкими носами, каблуками, на платформе.
К первопричинам развития плоскостопия специалисты относят стабильно-повышенные перенагрузки на проблемную зону – как особенности профессиональной деятельности, период вынашивания плода, постоянное нахождение на ногах, без необходимых перерывов на отдых. У малышей патологический процесс возникает при ношении старой обуви – разношенная под чужие ноги, она искривляет стопу.
Диагностика плоскостопия
При обращении в участковую поликлинику пациент проходит отдельные диагностические обследования, которые должны подтвердить или опровергнуть предполагаемое плоскостопие.
Стандартный курс обследования включает:
- Врачебную консультацию – включает в себя сбор анамнеза с осмотром больной нижней конечности. Доктор изучает проблемные области, состояние обуви больного. Плоскостопие подтверждается нестандартным износом ботинок по внутренней поверхности подошвы, каблука – при нормальном состоянии изнашивается внешняя сторона. Врач акцентирует внимание на цвете кожного покрова – красновато-синеватый говорит о застое, излишне белый – на недостаточную циркуляцию кровотока.
- Плантографию – подразумевает снятие отпечатка стопы на бумажный лист. Подошва равномерно окрашивается специальной тушью, бриллиантовым зеленым, раствором йода, производится ее отпечаток. Пациента в этот момент просят стать на обе конечности, в удобную для него позу и следят за равномерным распределением веса.
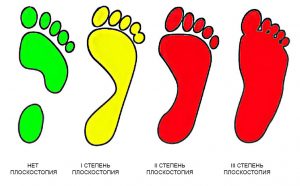
- Оценка результатов исследования плоскостопия проводится в соответствии с возрастными нормативами – у малышей отпечаток плоскостопия существенно отличается. Манипуляция относится к первичным методикам, если присутствует подозрение на развитие болезни, то больной направляется на дальнейшие процедуры.
- Подометрию – подразумевает замеры внешних характеристик, с оценкой индекса. Продольные параметры замеряются от начала первого пальца до окончания пятки, результаты высчитываются в процентном соотношении. В норме показатели варьируют от 31 до 29%. Поперечное измерение представлено соотношением длины и ширины, при стандартных показателях не превышает 40%.
- Подографию – методика определяет биомеханические показатели ходьбы, временные отметки движения. Для проведения манипуляции применяется специализированная обувь и решетка из металла. Если у пациента присутствует патология, то в данных отмечается сокращение времени опоры, увеличение двойных шагов.
- Электромиографию – метод необходим для выявления состояния мышц. При помощи процедуры выявляется уровень сложности плоскостопия.
- Рентгеновские снимки – позволяют определять виды разрушений в костных тканях, уровень болезни, отслеживать дальнейшее развитие заболевания, проводить оценку эффективности терапии. Рентгеноскопия является основным показателем определения годности призывников к срочной армейской службе.
Методики терапии
При плоскостопии применяется комплексный подход к заболеванию, включающий лекарственные препараты, физиотерапевтические методики, ортопедические приспособления, сеансы массажа, ЛФК. Направление на отдельные виды манипуляций выписываются лечащим врачом с учетом общего состояния организма, степени запущенности заболевания, результатов проведенного диагностического обследования.
Медикаменты
Лекарственные препараты не могут полностью вылечить плоскостопие или замедлить ее развитие, они предназначены для подавления болевого синдрома. Доктор подбирает средства, исходя из уровня дискомфорта.
Терапия проводится НПВС – медикаменты решают проблему отечности тканей, воспалительных процессов, болезненных ощущений. Продолжительность курса не превышает 10 суток, лечение проводится Аспирином, Флугалином, Ибупрофеном, Диклофенаком, Индометацином, Парацетамолом.
На местном уровне наносятся специальные мази, крема, гели – они подавляют дискомфорт в области поражения, избавляют от отеков, воспаления. Распространенные средства представлены Индометациновой мазью, Долгитом, Вольтареном.
Физиотерапевтические методики
Рекомендуются лечащим врачом в зависимости от возраста заболевшего, имеющихся вторичных болезней, степени искривления стопы. У физиопроцедур небольшое количество противопоказаний, но если пациенту не подходит один из распространенных видов, то он заменяется на аналогичный.
Электрофорез – подразумевает введение через кожный покров отдельных медикаментозных средств. Процедура осуществляется при помощи тока, необходимые препараты назначаются специалистом. При поперечном плоскостопии используется Трентал – вещество способствует улучшению процессов циркуляции кровотока, уменьшению болевого синдрома, отечности в тканях ног. При варусной постановке стоп рекомендуется использование глюкокортикостероидов, противовоспалительных лекарств в область мягких тканей.
Терапия при плоскостопии проводится по алгоритму:
- на стерильные марлевые салфетки наносят назначенный препарат;
- их укладывают на поврежденные области;
- электроды закрепляются, по ним проходят электрические импульсы.
- Общая продолжительность составляет 5-10 минут, количество манипуляций назначается в индивидуальном порядке.
Магнитотерапия – при помощи магнитных полей достигается общеукрепляющий результат при воздействии на мышечные, костные структуры. Методика используется реже, чем применяется электрофорез. Под воздействием магнитного поля активизируются процессы регенерации, подавляются болезненные ощущения при плоскостопии, укрепляются ткани, стабилизируется работа иммунной системы.
В ходе манипуляций на поврежденную нижнюю конечность накладывают индукторы, частота импульса магнитного поля зависит от возраста больного и находится в пределах от 30 до 100 Гц. Среднее время процедуры варьирует от 20 до 30 минут.
СМТ – применяется при плоскостопии для избавления от болезненных ощущений, снятия напряжения и спазма в мышечных тканях, нормализации обменных процессов. Методика применяется при вальгусном типе постановки ног, электроды располагают на внутренней поверхности стопы. При терапии применяют токи разной частоты, которые чередуются через некоторый период времени. В полный курс входит 12-15 манипуляций.
УВТ – используется для влияния на опорно-двигательный отдел, акустическая волна легко преодолевает мягкие ткани, достигая костей. Процедуры назначаются пациентам с вальгусными деформационными изменениями, дегенеративно-воспалительными патологиями суставного аппарата, болезнями связок, сухожилий.
На поврежденную область наносят специальную гелевую основу, поверхность стопы обрабатывается датчиком, из которого выходит звуковая волна. Средняя продолжительность одного сеанса не превышает 10-20 минут.
Термотерапия – подразумевает применение озокеритовых, парафиновых аппликаций, которые накладываются на верхние участки ступни, голени. Температурный режим не превышает 55 градусов, процедура проводится около получаса. Манипуляции выполняются ежедневно, в течение 10 суток. Терапия при плоскостопии избавляет от неприятных ощущений, воспалительных процессов за счет стабилизации циркуляции крови и лимфы.
Лимфодренаж – направлен на устранение дискомфортных ощущений, улучшение проводимости нервной ткани. В общий курс включены 10 сеансов, каждый проходит на протяжении 10 минут.
Ортопедические назначения
Для решения проблемы плоскостопия немедикаментозным способом рекомендуется использование специализированных стелек-супинаторов. Они изготавливаются из пластика, который легко нагревается, за счет изменения температуры увеличивается его пластичность. Снижение показателей тепла приводит к его затвердеванию.
Стельки при плоскостопии изготавливаются для каждого больного индивидуально, заготовка нагревается, на нее устанавливается стопа. В ходе подготовки проводят искусственное поднятие свода лентой, под проблемный участок подкладывают подушечку. Производство стелек подразумевает две основные формы: для ношения на обуви с каблуками или без них. Терапия у детей требует замены супинаторов в соответствии с развитием ноги.
При сложных формах плоскостопия пациенту назначается ортопедическая обувь, изготовленная по индивидуальным эскизам. При ее помощи нормализуется кровообращение в нижних конечностях, уменьшаются болезненные ощущения, нормализуется походка.
Хирургия
Операции назначаются взрослым пациентам при запущенных формах плоскостопия, когда деформационные изменения мешают свободному передвижению, больной утрачивает трудоспособность. Заболевшего заранее предупреждают, что не во всех случаях хирургическая коррекция дает ожидаемый результат.
К распространенным вмешательствам при поперечном плоскостопии относят:
- корригирующую остеотомию – назначается при первых двух степенях поражения, в ходе процедуры проводится рассечение плюсневой кости и ее дальнейшее смещение в нужном направлении;
- корригирующую клиновидную резекцию – вмешательству подвергается только головка первой плюсневой кости;
- сухожильно-мышечную пластику – при помощи специального сухожильного трансплантата производится совмещение костей плюсны;
- реконструктивной сухожильной пластикой – применяется при врожденной форме вальгусной стопы.
После хирургической коррекции больного ожидает длительная реабилитация с физиотерапевтическими процедурами, лечебной физкультурой, сеансами массажа.
ЛФК
Плоскостопие лечится гимнастическими упражнениями, которые необходимо выполнять ежедневно. В стандартный курс терапии при плоскостопии входят следующие положения:
- Ходьба – пациент перемещается попеременно на внутренней и внешней части стопы, его руки находятся на поясе. Затем некоторый период он ходит на пятках, на носках, с поднятыми руками вверх.
- Повороты корпуса – проводятся из стандартного положения: нижние конечности расставляются на ширину плеч, руки находятся на поясе, спина абсолютно прямая. Движения проводятся на максимально возможное расстояние, с периодической сменой направления.
- Разработка пальцев – тренировки положительно влияют на мышцы ног. Больной должен вытянуть конечности вперед, находясь в сидячем положении. Пальцы попеременно сжимаются, разжимаются и раздвигаются в форме веера. Упражнения выполняются с максимальными усилиями.
- Тренировка стоп – проводится на стуле. Занятие начинается с вращения стопами по часовой стрелке и против нее, затем переходят к вытягиванию носков вперед и на себя, с последующим фиксированием положения.
- Передвижение по гимнастической скалке – пациент идет босыми ногами, носок ноги упирается в пятку, с сохранением равновесия.
- Поднятие предметов – пальцами поднимаются небольшие вещи: карандаши, круглые мячи. Предмет удерживают двумя ногами, упражнение повторяется 10 раз.
Все тренировки при плоскостопии проходят под надзором инструктора, который указывает на ошибки при выполнении упражнений. Со временем больному разрешают проводить занятия дома.
Дополнительные занятия в домашних условиях
Любая форма плоскостопия требует продолжительных процедур, постоянных тренировок – для ускорения процесса выздоровления. В мероприятия входят следующие положения:
- Использование ортопедической обуви – она позволяет удерживать свод стоп в стандартном положении, мешая неправильной походке. При легких степенях плоскостопия рекомендуется применение специализированных стелек с супинаторами.
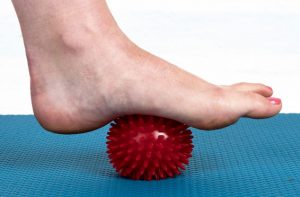
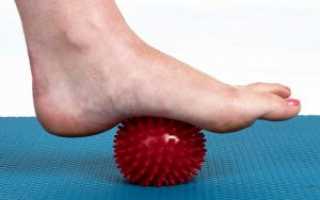
- Сеансы массажа – проводятся в домашних условиях ковриками, имитирующими природные поверхности, аппаратурой. Врачи рекомендуют соблюдать советы производителя при применении массажеров – к каждому прилагается индивидуальная инструкция. Массаж позволяет стабилизировать циркуляцию кровотока в проблемных участках, нормализовать обменные процессы, предотвратить застойные явления в тканях.
- Тренировки – определенные виды спорта помогают в укреплении мышечного корсета. Основной принцип – повышение двигательной активности за счет лыжного спорта, плавания в открытых водоемах и бассейнах, катания на роликах, коньках. Мышечные ткани развиваются с течением времени, а подобные условия не вызывают их перенапряжения.
- Хождение босиком – обязательным условием является передвижение без обуви. В качестве неровных поверхностей подходит песок, галька, трава, хвоя. Периодическое воздействие на активные точки, расположенные на стопах, помогают им правильно формироваться. В домашних условиях для тренировок подходит горох, специальные коврики, мелкие камешки. Педиатры советуют использовать эту методику для малышей – она помогает укреплять стопу, предотвращать формирование плоскостопия.
- Тренировки пальцев и ступней – проходят при помощи перекатывания округлых предметов: бутылок, скалок. Дополнительно используется полотенце – пальцами ног его необходимо собирать в гармошку и так же распрямлять.
- В лесу можно гулять по траве или ходить по бревнам. Передвижение осуществляется боком, для лучшего сохранения равновесия и придания стопе естественной формы.
- Дома и на улице можно тренироваться на велосипеде, тренажере – занятия проводятся босиком, для лучшей локализации больной ноги в естественном для нее положении.
- Отслеживание походки – перемещение осуществляется с прямой спиной, расправленными плечами. В момент ходьбы необходимо следить за положением стоп – опора проходит по внешнему, а не внутреннему краю.
- Диетическое питание – врачи рекомендуют при плоскостопии обогащать ежедневное меню максимальным количеством полезных элементов. Контроль над собственной массой тела позволит избежать ухудшения состояния, снимет излишнюю нагрузку на нижние конечности. Диета, умеренные спортивные тренировки нормализуют обмен веществ, улучшат общее состояние организма. При невозможности включения достаточного количества полезных продуктов рекомендуется заместительная терапия поливитаминными комплексами.
Возможные осложнения
При плоскостопии наблюдаются проблемы с амортизационной функциональностью стоп. Результатом патологии становится возникновение жестких толчков при передвижении, с передачей импульса вверх по телу, вплоть до отделов головного мозга. Выраженная деформация свода провоцирует следующие последствия:
- значительные отклонения в походке, пациента, его осанке – со стороны больной тяжело ступает, косолапит;
- болезни нижних конечностей с выраженным болевым синдромом, включая деформированные артрозы, воспалительные поражения менисков, нестабильность коленных суставов;
- патологии в тазобедренном сочленении, позвоночном столбе: коксартрозы, остеохондрозы, радикулит, грыжи в межпозвоночном пространстве;
- приступы головной боли.
Специалисты предупреждают, что игнорирование начальных этапов развития плоскостопия часто приводит к запущенным формам заболевания и осложнениям.
Профилактика
Предупреждение развития плоскостопия включает в себя следующие рекомендации:
- Постоянный контроль за положением ног в момент передвижения – в момент ходьбы нельзя разводить носки в сторону, опираться на внутреннюю часть стопы. При существующей вероятности развития недуга запрещается заниматься трудом, связанным с продолжительными нагрузками на нижние конечности.
- Правильно выбирать обувь – низкий каблук или плоская подошва, отказ от платформ и прочих увеличителей роста. Врачи напоминают, что использование туфель, ботинок из секонд-хенда является прямой угрозой для образования плоскостопия, особенно в детском возрасте.
- При занятости на работах, связанных с постоянным нахождением на ногах, следует делать перерывы и давать им отдохнуть. В свободное время можно проводить небольшие разминки стоп. В домашних условиях для расслабления использовать массажные коврики, теплые ножные ванны, передвижение по крупной соли, гороху, мелким камешкам.
- Обязательно следить за рационом и собственной массой тела – недостаточное поступление полезных веществ, излишки веса являются основными факторами возникновения болезни.
Плоскостопие во взрослом возрасте полностью излечить невозможно, проблема решается только у детей. Врачи советуют обращать внимание на стопы малышей в возрасте 6 лет – в этот момент заболевание легко поддается корректировке. Правильное выполнение упражнений, использование ортопедических приспособлений, курс физиотерапевтических процедур поможет максимально исправить деформацию, избавить от болевого синдрома.