Содержание
Нефротический синдром – это комплекс симптомов, характеризующий различные почечные заболевания и в некоторых случаях являющийся самостоятельной патологией. У пациентов фиксируется избыточное накопление воды в тканях и органах. Лабораторные анализы показывают наличие белка в моче, снижение его концентрации, а также увеличение уровня жиров в крови.
Причины развития
Термин «нефротический синдром» был введён в медицинскую науку в середине двадцатого века. До этого времени использовались понятия «нефроз» и «липоидный нефроз». Последнее употребляется в современной врачебной практике только в отношении патологии, диагностируемой у ребёнка. У взрослых пациентов принято говорить о липоидном нефрозе лишь при фиксации минимальных отклонений в строении почечных клубочков.
Причины развития патологии разнятся в зависимости от её принадлежности к одному из двух видов классификации.
Изменения бывают первичными, когда они развились на фоне почечных заболеваний. Чаще всего речь идёт о гломерулонефрите, пиелонефрите. Если у новорожденного диагностируются определённые нативные отклонения в строении почек, в большинстве случаев это приводит к изменениям в их работе, характеризующим врождённый нефротический синдром.
О вторичных патологиях говорят тогда, когда они были спровоцированы болезнями, вовлекшими в процесс мочевыделительную систему.

Таким образом, причины появления симптомокомплекса первичного характера:
- Идиопатический нефротический синдром, диагностируемый у детей.
- Фокальный сегментарный гломерулосклероз.
Описываемая патология со вторичным путём развития может быть вызвана следующими заболеваниями и состояниями:
- сахарный диабет;
- нефропатический амилоидоз;
- туберкулёз;
- малярия;
- сифилис;
- болезнь Либмана — Сакса;
- ревматоидный артрит;
- склеродермия;
- нефропатии беременных;
- геморрагический васкулит;
- лимфома Ходжкина;
- злокачественные опухоли из клеток плазмы;
- подострый бактериальный эндокардит;
- воспаление артериальной стенки сосудов;
- аллергии;
- поражение почек медикаментами (например, пеницилламином);
- интоксикация тяжёлыми металлами (свинцом, ртутью, золотом);
- укусы ядовитых змей и насекомых.
Острый нефротический синдром, патогенез которого имеет иммунологическую природу, характеризуется внезапно возникающими симптомами. О хроническом течении заболевания речь идёт в тех случаях, когда патология прогрессирует постепенно.
Описываемые отклонения могут быть как врождёнными, так и приобретёнными. 
Основные признаки патологии
Проявления рассматриваемого состояния подразделяются на клинические и лабораторные.
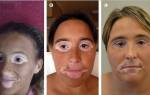
Главное клиническое проявление болезни – отёк. В случае острого нефротического синдрома данное состояние нарастает быстро, является общим, распространяется на верхние и нижние конечности, туловище, лицо. Важным моментом становится срочная дифференциальная диагностика, позволяющая исключить аномалию со схожими проявлениями (отёк Квинке). Скопление жидкости в органах и тканях происходит вследствие массивной потери белка.
Острому течению болезни сопутствуют такие симптомы:
- тошнота, рвота;
- ощущение сухости во рту, сильная жажда;
- уменьшение объёмов выделяемой мочи;
- слабость;
- при локализации отёка в области туловища – учащённое сердцебиение, затруднённое дыхание, боль в животе.
Лабораторными признаками описываемого состояния являются:
- Значительное увеличение концентрации белка в урине (протеинурия). В норме в моче белок не обнаруживается, при нарушении работы почек показатели возрастают до пяти грамм в сутки.
- Уменьшение объёмов выделяемой мочи – олигурия – при патологии характеризуется показателями в 300–500 миллилитров.
- Биохимический анализ крови показывает значительное превышение уровня липидов.
- Снижение концентрации белка в плазме крови (гипопротеинемия).
- Уменьшение уровня альбумина при увеличении глобулинов.
- Общий анализ крови может показать умеренную анемию, увеличенную скорость оседания эритроцитов, повышение количества тромбоцитов.
Клинические и лабораторные признаки в комплексе дают основание для постановки диагноза.
Необходимые исследования
Диагностика синдрома включает следующие мероприятия:
Сбор анамнеза
Позволяет определить характер заболевания – острый или хронический, – а также провести дифференциальную диагностику. В ходе опроса пациента врач задаёт вопросы относительно перенесённых инфекционных заболеваний, генетической предрасположенности к патологиям мочевыделительной системы, наличия каких-либо болезней на текущий период.
Осмотр, аускультация, пальпация
Позволяют дать объективную оценку внешних проявлений патологического состояния.
Исследование крови
Список показателей, на которые обращают внимание, широк:
- Лейкоциты. Их уровень может быть повышен в случае вторичной природы синдрома: при отравлении, наличии опухолевых образований, бактериальных инфекций.
- Гемоглобин. Может свидетельствовать об анемии.
- Тромбоциты. При описываемом заболевании – повышены.
- Эритроциты. Их показатели в случае наличия патологии понижены.
- Скорость оседания эритроцитов. При синдроме – увеличивается.
- Показатели белкового и холестеринового обмена: концентрация белка, альфа-глобулинов, альбумина, холестерина и триглицеридов.
- Параметры, характеризующие функции почек: креатинин, мочевина, индикан, мочевая кислота.
- Иммунологическое исследование. Позволяет сделать вывод об одноимённом патогенезе заболевания.

Анализ урины
Даёт возможность определить происхождение симптомокомплекса. Назначают такие исследования:
- Общий анализ показывает наличие белковых составляющих и их конгломератов, показатели эритроцитов, удельный вес субстрата.
- По Нечипоренко. Определяет воспалительный процесс, локализующийся в почках.
- Бактериологическое исследование. Подтверждает или опровергает бактериальную природу нарушений.
- Проба Зимницкого позволяет выявить олигурию, характерную для синдрома.
Инструментальные методы
Используются для того, чтобы определить, какому основному заболеванию сопутствует описываемый симптомокомплекс. С этой целью проводится:
- Ультразвуковое исследование. Показывает особенности морфологии органа, наличие опухолевых образований или жидкости в брюшной полости.
- Радионуклидное сканирование почек – обследование с введением контрастного вещества – позволяет количественно оценить скорость клубочковой фильтрации.
- Биопсия почек. Даёт возможность характеризовать отклонения в функциях органа в зависимости от особенностей структуры и изменений.
Обследование взрослых пациентов не составляет труда. Характер происхождения нефротического синдрома бывает не так просто определить у детей в связи с ограниченностью методов диагностики.
Существующие способы лечения
Пациенты с рассматриваемым симптомокомплексом могут быть госпитализированы в стационар, если это необходимо для определения основного заболевания или в случае, когда развиваются осложнения (закупорка сосуда тромбом, сепсис бактериальной природы и так далее).
Лечение нефротического синдрома направлено на скорейшее снятие главного симптома – отёка – и на механизм развития основной болезни.
В общем случае пациентам назначают и предписывают:
- Соблюдение постельного режима.
- Диету со снижением количества столовой соли.
- Обязательный контроль питьевого режима.
- Лекарственные препараты.

Медикаментозная терапия предусматривает приём средств из одной или нескольких групп, в зависимости от этиологии состояния:
- Симптоматические. К ним в данном случае относят рутин, аскорбиновую кислоту, диуретики, антигистаминные, антибиотики, препараты кальция.
- Иммуносупрессивные. Глюкокортикоиды («Преднизолон» и его аналоги), антикоагулянты («Гепарин», «Омефин»), цитостатики («Азатиоприн», «Циклофосфамид»).
- Противовоспалительные препараты («Вольтарен», «Индометацин»).
- Средства, препятствующие тромбообразованию («Дипиридамол», «Курантил»).
В случае, когда медикаментозная терапия и соблюдение врачебных рекомендаций не принесли результата, могут быть назначены процедуры плазмоцитофереза, гемосорбции, внутривенного введения сверхвысоких ударных доз кортикостероидов.
Хороший эффект даёт сочетание медикаментозной терапии с санаторно-курортным лечением в соответствующих рекреационных зонах. Выздоровление в таких условиях происходит быстрее и результат от лечения сохраняется на протяжении длительного периода.
Осложнения и прогноз
Несвоевременно диагностированный или оставленный без внимания симптомокомплекс может привести к развитию осложнений. Среди них:
- Инфекции. Повышенная потеря иммуноглобулина, а также протеиназы, гликопротеина приводит к росту восприимчивости организма к бактериям, вирусам. Это делает его уязвимым перед стрептококком, гемофильной палочкой, пневмококком и другими болезнетворными микроорганизмами. Среди самых распространённых последствий – воспаление лёгких, брюшины, сепсис.
- Атеросклероз. Возникает вследствие повышенной концентрации холестерина.
- Гиперсвёртываемость. Утрата белковых антикоагулянтов может привести к венозному тромбозу и лёгочной эмболии.
Прогноз синдрома неодинаков для разных заболеваний, характеризующихся описываемым симптомокомплексом. Вовремя диагностированная патология хорошо поддаётся лечению.
Если причины, спровоцировавшие отёки и изменения в составе крови и мочи, вовремя не устранить, могут наступить инвалидность и даже смерть от одного из возможных осложнений.
Профилактические мероприятия
Меры предосторожности для недопущения развития нефротического синдрома таковы:
- Своевременная терапия первичных (почечных) и вторичных патологий.
- Контроль рациона с ограничением количества потребляемого холестерина, жиров, белков и соли.
- Осторожность в применении лекарственных препаратов, отрицательно влияющих на почки.
Нефротический синдром может свидетельствовать о развитии различных заболеваний, как связанных, так и не связанных с мочевыделительной системой. Своевременное обращение за врачебной помощью позволит провести диагностику и лечение, не допустить опасных осложнений.