Содержание
Синдром Лериша – заболевание артериальной системы, при котором происходит закупорка аорты в той её части, где она разветвляется на подвздошные артерии. Окклюзия приводит к ослаблению кровотока, ухудшению кислородного питания, что вызывает гипоксию и нарушение обмена в тканях. Патология опасна, требует лечения и соблюдения пациентом мер предосторожности.
Причины появления синдрома Лериша
Среди патологий артериальной системы окклюзия аорто-подвздошного сегмента – одно из наиболее часто встречающихся нарушений. Состояние, когда происходит облитерация главной артерии, фиксировалось в медицине давно. Название, которое оно носит сейчас, появилось в двадцатом веке, когда Рене Лериш, французский хирург, произвёл первую операцию по удалению части патологически закупоренного сосуда.
Аорта, как наиболее крупный сосуд, проводящий кровь от сердца к органам, проходит через туловище человека, и в районе верхней части тазовой кости делится на правую и левую подвздошные артерии. Последние выполняют функцию проведения кровотока к нижним конечностям. Рассматриваемый синдром характеризуется окклюзией именно в той части аорты, где она анатомически заканчивается.

Описываемое заболевание иначе называют атеросклеротическим тромбозом или хронической облитерацией аорты, оно является полиэтиологическим: развитие патологии может быть спровоцировано широким рядом факторов. Среди главных причин возникновения окклюзии рассматриваемого сегмента выделяют две основных группы:
- Атеросклероз. Состояние, при котором происходит закупорка сосудов всего тела, занимает первое место по частоте причин, обуславливающих развитие описываемой патологии. Провоцируется неправильным образом жизни: дефицитом сна, нерациональным питанием с преобладанием жиров и большим количеством холестерина, малой подвижностью, отсутствием физической нагрузки.
- Неспецифический аортоартериит. Заболевание с недостаточно изученной этиологией, при котором в главной артерии и её стенках протекает воспалительный процесс. В том случае, когда к окклюзии приводит именно этот фактор, принято говорить о синдроме Такаясу-Лериша. Состоянию дано такое название, поскольку данный системный васкулит впервые был описан японским офтальмологом Микито Такаясу.
На описанные выше причины приходится около девяноста пяти процентов этиологических факторов. Другими предпосылками, которые фиксируются нечасто, но приводят к закупорке аорты в подвздошном сегменте, являются:
- постэмболическое нарушение проходимости сосудов;
- облитерирующий эндартериит;
- тромбоз, развившийся в результате травмы;
- гипоплазия (недоразвитие) сосудов;
- фибромускулярная дисплазия (стеноз и аневризма преимущественно подвздошных артерий).
Основные признаки патологии
То, насколько серьезными будут общие отклонения в работе систем организма, определяется протяжённостью участка сосуда, подверженного обтурации (закупорке) и плохо снабжающего ткани необходимыми веществами.
Симптомы синдрома Лериша проявляются не сразу после первичного поражения сосудов. Они развиваются по мере дальнейшей облитерации большего участка артерии. До того момента, как начинается тромбоз, признаки болезни пациент чувствует только после значительных физических нагрузок, поэтому может долгое время не обращать на них внимания. В состоянии покоя симптомы проявляются постепенно, их нарастание происходит медленно.
Начинается патология с падения давления в удалённо расположенных сосудах, как следствие, ухудшается микроциркуляция крови. По мере развития синдрома происходит нарушение обменных процессов в тканях.
Симптоматика заболевания такова:
1. Боль в нижних конечностях, проявляющаяся при прохождении определённой дистанции. Пациентов беспокоят неприятные ощущения в голени, бедре, ягодицах и пояснице. Связано это с развитием ишемии. Возникает так называемая перемежающаяся хромота, и в зависимости от её тяжести и от того, какую дистанцию может безболезненно преодолеть пациент, выделяют классификацию по степеням:
- I степень. Данная стадия является этапом функциональной компенсации, то есть восстановление ещё наступает. Отмечается повышенная общая утомляемость, судорожные явления, неприятные ощущения в нижних конечностях (покалывание, онемение). Пациенты жалуются на то, что ноги беспричинно мёрзнут. Боль, которая заставляет человека остановиться, пока она не пройдёт, возникает при прохождении расстояния в полкилометра-километр (в среднем темпе).
- II степень. Этап субкомпенсации, на котором пациенты уже расценивают симптомы как проблему и зачастую уже обращаются за медицинской помощью. Дистанция, преодолеваемая до появления болезненных ощущений, составляет около двухсот метров. На поражённой ноге выпадают волосы, их рост нарушается. Кожа становится сухой, наблюдается шелушение. Ногти становятся ломкими, скорость их роста значительно снижается. Подкожная жировая клетчатка и мышцы стопы истощаются и перестают выполнять свои функции.
- III степень. Декомпенсация проявляется в постоянных болях: даже в состоянии покоя пациента беспокоят голень, бедро. Дистанция, которую человек может пройти, сокращается до тридцати метров. Кожа становится тонкой и легко ранимой, незначительные царапины приводят к появлению язв, трещин. Цвет кожных покровов на поражённой конечности меняется в зависимости от её положения над уровнем тела: при опускании нога краснеет, при поднятии – бледнеет. Мышцы стопы и голени атрофируются.
- IV степень. Деструктивные изменения выражаются в невыносимых болях постоянного характера в голеностопе, пальцах ног. Дистальные отделы нижних конечностей покрываются незаживающими язвами, вокруг которых наблюдается покраснение, внутри – серый налёт. Голень и стопа отекают. Без своевременной медицинской помощи наступает гангрена.
2. Ослабление (присутствие только систолического шума) или полное отсутствие пульсации бедренных артерий.
3. Эректильная дисфункция у пациентов мужского пола, не поддающаяся излечению – связана с ишемией: спинальной и органов таза. Кроме непосредственно полового бессилия, по тем же причинам при ходьбе может возникать боль в нижней части живота.
Диагностика
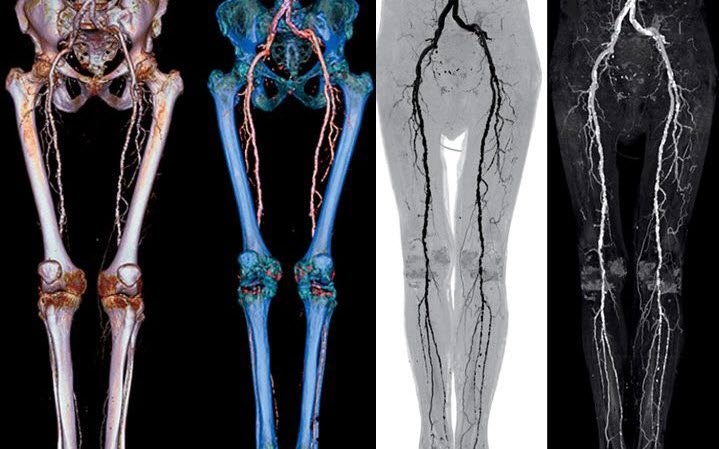
Навести на мысль о развитии описываемой патологии, могут жалобы пациента на совокупность симптомов перемежающейся хромоты и полового бессилия. Диагностика синдрома Лериша начинается со сбора анамнеза, визуального осмотра и выслушивания пульсации бедренных артерий. С целью конкретизировать диагноз, получить сведения о характере и морфологии повреждений, после анализа истории болезни, аускультации и пальпации врач назначает дополнительные исследования: лабораторные и инструментальные.
- Ультразвуковая диагностика (дуплексное сканирование: обычная методика в сочетании с допплеровским исследованием). Во время её проведения измеряется кровоток в патологически изменённых сосудах, при наличии заболевания он значительно снижен.
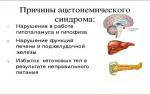
- Компьютерная томография с применением контраста – позволяет выявить процент окклюзии по отношению к здоровой части артерии и протяжённость патологически изменённого участка. Используется не только для диагностики, но и для проведения обследования перед оперативным вмешательством.
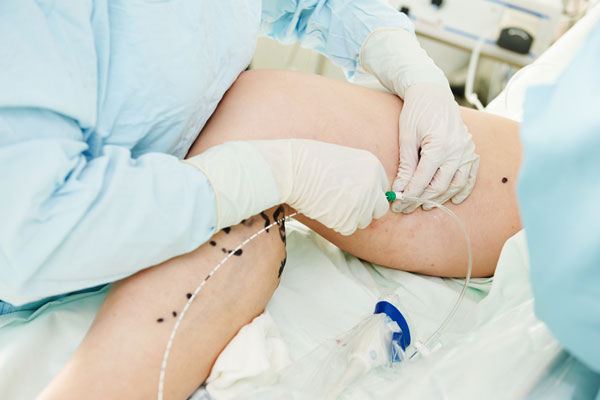
- Контрастная ангиография. Проводится, если запланирована инструментальная терапия с хирургическим вмешательством.
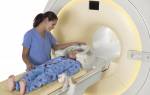
- Магниторезонансная ангиография – менее предпочтительная альтернатива вышеописанным методам.
- Сравнение показателей артериального давления в районе лодыжек и в области плеча, а точнее – отношение первого ко второму, в норме показатель составляет порядка единицы. Значение ниже единицы говорит о развитии ишемии в нижней конечности. Индекс 0,4 и ниже свидетельствует о тяжёлой степени заболевания.
- Анализ крови – включает исследование таких параметров:
- Уровень жиров и жировых веществ. Измеряются показатели триглицеридов, холестерина, липопротеидов низкой и высокой плотности, белкового компонента липопротеинов.
- В рамках дифференциальной диагностики с диабетической этиологией заболевания сосудов определяется уровень гликированного гемоглобина, в норме он составляет порядка семи процентов.
- Перед введением контраста для проведения исследования рекомендуется определение уровня креатинина. Если значение выше нормы, вводить вещество крайне нежелательно, поскольку это может привести к нарушению функции почек.
- Оценка свёртываемости крови. Необязательный анализ, проводится в случае генетической предрасположенности к медленному механизму остановки крови или если у пациента ранее фиксировались тромбозы. Измеряется протромбиновое и активированное частичное тромбопластиновое время, тромбоциты, фибриноген, антитромбин, протеины C и S, антикардиолипиновые антитела и некоторые другие показатели.
На основании лабораторных, инструментальных исследований, аускультации, осмотра и сбора анамнеза проводится дифференциальная диагностика. Определить патологию как синдром Лериша позволяет исключение диагнозов облитерирующего эндартериита и пояснично-крестцового радикулита. От последнего описываемую болезнь отличает то, что при радикулите присутствует пульсация магистральных артерий в отсутствие сосудистого шума, также при нём нет связи проявлений симптомов с движением. Облитерирующий эндартериит отличается наличием пульса в бедренных артериях, отсутствием систолического шума, молодым возрастом пациентов.
Существующие методы терапии
Основная цель при лечении заболевания – восстановить нормальное кровоснабжение нижних конечностей и органов таза. В этом случае возможно частичное или полное восстановление функций органов, пострадавших от явления ишемии. Риск возникновения осложнений со стороны сердечно-сосудистой системы при своевременной и успешной терапии значительно падает (речь идёт об инфарктах миокарда, инсультах).
Лечение синдрома Лериша предполагает комплексный подход, включающий такие методы:
- хирургическое вмешательство;
- консервативное лечение;
- народные методы.
Оперативное вмешательство
При диагностировании синдрома Лериша операция – наиболее предпочтительный метод лечения, позволяющий устранить причину болезни, особенно если речь идёт о второй и последующих стадиях развития патологии. Разработана чёткая схема хирургических манипуляций.
Операция противопоказана пациентам:
- с опухолевыми образованиями злокачественной природы;
- перенесшим менее трёх месяцев назад инфаркт или инсульт головного мозга;
- с сердечной недостаточностью крайней стадии;
- с печёночно-почечной недостаточностью;
- с декомпенсированной лёгочной недостаточностью;
- с гангреной голеностопного участка;
- при наличии необратимой суставной контрактуры.
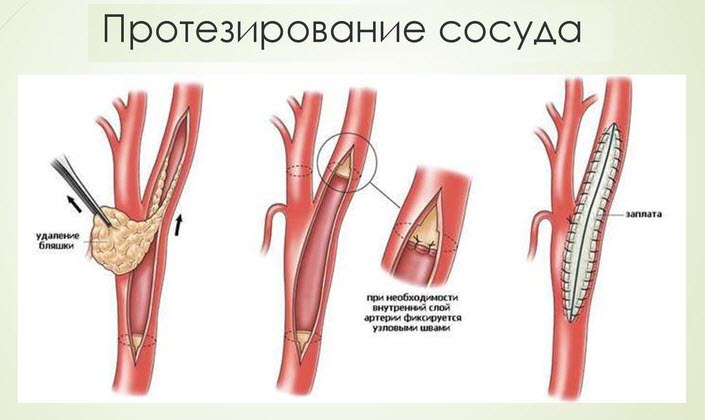
Во всех остальных случаях развитие синдрома далее второй стадии – показание к операции. Хирургическое вмешательство может быть выполнено одним из методов, в зависимости от локализации, протяжённости и распространённости окклюзии.
- Реконструкция сосуда путём эндартерэктомии. Наиболее старый метод, заключающийся в устранении вещества, которое привело к облитерации. На артерии делают минимальный разрез, через который проводят удаление субстрата. В завершение сосуд ушивают, для чего применяется заплата синтетического или аутовенозного происхождения либо техника сосудистого шва.
- Шунтирование. Метод представляет собой создание обходного пути для движения крови. В качестве шунта используют аутовену искусственного сосуда или синтетическую замену. Если на выходе из аорты окклюзии были подвержены обе артерии, внедряется двойной протез, называемый во врачебной среде штанами, на научном языке такая операция носит название бифуркационное аорто-бедренное шунтирование. Если поражён сосуд с одной стороны, то шунты ставят выше и ниже участка с облитерацией, параллельно патологически поражённой артерии. Для доступа к сосудам производят два разреза: в паху и непосредственно в животе.
- Установка протеза. Закупоренный участок артерии удаляется, а на его место устанавливают либо синтетический аналог, либо аутовену – взятый из здоровой конечности сосуд.
- Малоинвазивные методы щадящего характера. Применяются, если вышеописанные способы оперативного вмешательства представляют опасность для жизни пациента. В таких случаях производят стентирование – создание пути кровотока не в обход поражённого участка, а непосредственно сквозь него или чрескожную транслюминальную ангиопластику.
Консервативная терапия
Медикаментозные и иные методы консервативного лечения показаны в качестве вспомогательной терапии до и после операции либо в случае невозможности её проведения, а также на первой стадии патологии.
Лекарственные средства, прописываемые при синдроме:
- Сосудорасширяющие.
- Ганглиоблокаторы. Тормозят передачу нервных импульсов в постганглионарные нервные волокна, вследствие чего сосудосуживающие импульсы приостанавливаются и кровяной поток легче проходит в низлежащие сосуды.
- Анальгетики. Назначаются при выраженном болевом синдроме.
Кроме приёма препаратов, при синдроме Лериша предусмотрены клинические рекомендации:
- регулярная умеренная физическая активность, пешие прогулки;
- контроль факторов, являющих собой угрозу: показатели артериального давления, уровень жиров в крови;
- отказ от курения.
Медицинские рекомендации носят обязательный к исполнению характер, при их несоблюдении велика вероятность неблагоприятного прогноза.
Народные методы
Народные средства в терапии описываемого заболевания не показали доказанной эффективности, используются лишь в дополнение к препаратам традиционной медицины и под контролем лечащего врача. Среди рекомендаций выделяют:
- ванночки для нижних конечностей с отваром крапивы перед сном через день;
- для внутреннего употребления – смесь мёда (100 грамм), чеснока (1 головка) и лимона (один плод), перемолотая на мясорубке и настоянная в течение недели в тёмном месте при комнатной температуре. После настаивания лекарство хранят в холодильнике и принимают по одной чайной ложке дважды в день, утром натощак и перед сном.
Прогноз
При несвоевременном обращении к врачу и в случае отказа от операции прогноз неблагоприятен: наступает инвалидность и летальный исход.
Синдром, диагностированный на ранней стадии, в случае выполнения пациентом врачебных рекомендаций и при своевременной операции поддаётся лечению. Хирургическое вмешательство обеспечивает восстановление трудоспособности при ограничениях нагрузки.
Синдром Лериша, при котором происходит облитерация аорты, хорошо поддаётся диагностированию и лечению, однако отказ от операции приводит к наступлению инвалидности и смертельному исходу в течение нескольких лет после наступления второй стадии заболевания.