Содержание
Содержание статьи
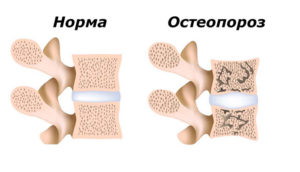
Причиной каждого третьего перелома костей является остеопороз. Патология возникает из-за нарушения костеобразования на фоне дефицита кальция и витамина D. При этом опасна болезнь возможными осложнениями – переломами позвонков или шейки бедра. В медицинской практике остеопороз называют «тихой эпидемией». Причиной тому является долгий бессимптомный период, который не позволяет вовремя обнаружить и корректировать патологию.
Почему появляется остеопороз?
По данным Всемирной организации здравоохранения остеопорозом страдает более 250-ти миллионов человек. При этом каждый третий пациент – это женщины в постклимактерическом периоде. Эксперты ВОЗ также отмечают, что остеопороз занимает четвертое место в структуре причин инвалидности и смертности (сразу после инфарктов миокарда, онкозаболеваний и внезапных смертей).
Остеопороз принято разделять на первичный (возникающий сам по себе) и вторичный (развивающийся на фоне сопутствующего заболевания).
Так, первичный остеопороз возникает из-за:
- Наследственной предрасположенности: наличие болезни у близких родственников или частые переломы в семье.
- Половой принадлежности: у женщин (особенно в постменопаузу) риск развития недуга в два раза выше, чем у мужчин.
- Анатомических особенностей: доказано, что болезнь встречается чаще у высоких и худых людей.
- Возраста: вероятность возникновения патологии резко увеличивается после 45-50 лет, что связано с необратимыми изменениями в организме.
К причинам вторичного остеопороза относятся:
- Нарушения женской репродуктивной системы: позднее начало менструаций, ранний климакс, бесплодие, частые и многочисленные роды, а также редкая половая активность.
- Гормональный дисбаланс: гиперфункция щитовидной и паращитовидных желез, надпочечников; сахарный диабет или снижение половых гормонов.
- Заболевания крови: лейкозы, лимфомы, анемии.
- Системные воспалительные недуги: волчанка, ревматизм, спондилоартрит.
- Патологии органов и систем: нарушения пищеварительного тракта, кровообращения или почечная недостаточность.
- Медицинские вмешательства: трансплантация органов, удаление матки с придатками (яичниками и трубами) или длительный прием медикаментов (гормональных препаратов, противосудорожных средств, антибиотиков, иммунодепрессантов и пр.).
Фактором риска развития остеопороза также считают нездоровый образ жизни, включающий:
- нарушения питания: несбалансированный рацион с недостатком микроэлементов (особенно кальция), частые голодания, расстройства приема пищи (анорексия, булимия);
- малоподвижный образ жизни или избыточная физическая активность;
- пристрастие к наркотическим веществам (в том числе к алкоголю).
Указанные выше причины остеопороза различным образом способствуют дестабилизации процессов костеобразования и костеразрушения с преобладанием последнего.
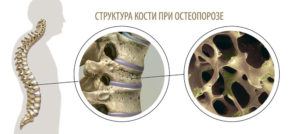
Иначе говоря, кость разрушается быстрее, чем обновляется (восстанавливается). Подобные изменения приводят не только к снижению общей массы костной ткани, но и к уменьшению ее плотности.
Симптоматика недуга
Зачастую остеопороз протекает бессимптомно. Манифестирует остеопороз, как правило, переломами шейки бедра, лучевой кости или тел позвонков. Особенностью таких повреждений является то, что возникают они на фоне малых травм, которые обычно не провоцируют переломы у здорового организма.
Некоторые виды переломов (например, шейки бедра) отличаются своей летальностью. Возникает повреждение на уровне тазобедренного сустава и сопровождается резкой болью, а также нарушением опорной и двигательной функций конечности. Характерным симптомом является невозможность оторвать пятку от постели в положении лежа.
Часто в клинике (при отсутствии травм) на первый план выступает болевой синдром. Возникает он при постепенном разрушении (переломе) позвонков, которое происходит под собственным весом тела из-за истончения костной ткани. При этом боль может возникать/усиливаться на фоне физической активности, имитируя болевые «прострелы» при остеохондрозе.
Кроме болевого синдрома у пациентов наблюдается деформация позвоночного столба: лордоз шеи (ее изгиб, известный как «вдовий горб») или кифоз (искривление в грудном отделе).
Иногда подобные изменения позвоночника сопровождаются защемлением нервных волокон с развитием двигательных нарушений (парезов) и чувствительных расстройств (ощущении «мурашек» на коже, а также частичном или полном выпадении чувствительности).
Как диагностировать остеопороз?
Определение остеопороза начинается с опроса пациента по унифицированному протоколу, состоящему из 19 вопросов. Особенное внимание в опроснике уделяется переломам и терапии кортикостероидами у пациента ранее, а также снижению показателей роста (более 1-го сантиметра) за последний год.
Для сравнения: нормой считается уменьшение длины тела до 3-х мм в год (после 50-55 лет).
С целью определения остеопороза используются лабораторные (уровень кальция и гормонов крови), а также инструментальные методы исследования. Среди последних наиболее используемым является рентгенография. Однако рентген-диагностика способна выявить лишь поздние стадии патологического процесса, когда «потеряно» уже более 30% костной ткани.
Современные методы включают компьютерную томографию и денситометрию – вариант рентгеновского исследования для определения плотности костей. Последний применяется не только для диагностики остеопороза, но также для выявления рисков и оценки эффективности назначенного лечения.
Лечение остеопороза
Терапия остеопороза начинается с модификации образа жизни. Так, больным показано диетическое питание, богатое кальцием и витамином D (содержится в большом количестве в молочных и морепродуктах, капусте и миндале). Рекомендуется разнообразить рацион и другими микроэлементами (магнием, калием, фосфором), а также отказаться от вредных продуктов (алкоголя, соленой и острой пищи).
Медикаменты
В качестве лекарственных средств при остеопорозе назначается кальций и витамин D в виде комбинированного препарата (Кальций-D3 Никомед) с целью восполнения микроэлементного состава. Выписывать препараты может только врач. Для замедления разрушения костной ткани показано применение Остеохина или Остеогенона – препаратов, в том числе способствующих активизации костеобразования.
Женщинам в постменопаузе при остеопорозе нередко назначают гормональную терапию эстрогенами нового поколения (Ралоксифен), которые «уплотняют» кости, снижая скорость их разрушения.
При наличии новообразований половых органов, маточных кровотечений или сахарного диабета эстрогены противопоказаны. В таком случае назначается терапия кальцитонином – гормоном щитовидной железы. Однако по данным Европейского медицинского агентства кальцитонин может провоцировать возникновение опухолей, из-за чего применение вещества ограничено.
Вариантом препаратов, предотвращающих потерю костной массы, являются дифосфонаты (Этидронат, Памидронат). Лекарственные средства замедляют разрушение костной ткани, незначительно повышая минерализацию костей.
Для улучшения костеобразования применяются соединения стронция (Бивалос), гормоны паращитовидных желез (Терипаратид) и гипофиза (соматотропный гормон). Последний используется лишь у пожилых пациентов, так как вещество является «гормоном роста»: его необоснованное применение может привести к развитию акромегалии – увеличению кистей, стоп, а также огрубению черт лиц.
Профилактика
Для профилактики остеопороза необходимо:
- рациональное питание, состав которого богат витаминами и микроэлементами;
- регулярные физические нагрузки;
- отказ от вредных привычек;
- своевременное выявление факторов риска, а также заболеваний, способствующих развитию остеопороза (бесплодие, гормональный дисбаланс, ревматизм, болезни крови и пр.).
Женщинам в постклимактерическом периоде показано профилактическое применение препаратов кальция и витамина D, а также заместительная гормонотерапия (по показаниям).
Остеопороз является крайне опасным заболеванием. Он развивается постепенно, повсеместно, а протекает бессимптомно, из-за чего был назван «тихой эпидемией». Болезнь нередко приводит к инвалидности, а в некоторых случаях может стать причиной летального исхода. Поэтому пациентам, находящимся в группе риска (пожилым людям, особенно женщинам в постменопаузе), необходимы своевременная диагностика и правильное лечение!